04 Августа 2021
Бронхиальная астма – это хроническое заболевание легких, при котором возникает нарушение проходимости бронхов
Бронхиальная астма – это хроническое заболевание легких, при котором возникает нарушение проходимости бронхов. В здоровых бронхах просвет свободен и позволяет вдыхаемому и выдыхаемому воздуху проходить по дыхательным путям беспрепятственно.
За счет развития воспаления происходит отек стенок бронхов, она утолщается, одновременно с этим происходит сокращение мышечных волокон бронхов с развитием бронхоспазма. В спазмированных бронхах происходит скопление слизи, что нарушает процесс свободного прохождение воздушных потоков, появляется чувство нехватки воздуха, одышка, хрипы.
В современном обществе астма считается серьезной проблемой из-за прогрессивного течения болезни, которая беспокоит больных частыми приступами и вызывает ухудшение качества их жизни. Сегодня в мире более 100 млн человек страдают от бронхиальной астмы, что в среднем для каждой страны составляет 4-8 % взрослого населения. Ежегодно астма становится причиной смерти 250 тысяч человек.
Механизм развития спазматической реакции бронхов — это всегда аллергия. Причин ее развития множество, помимо этого, есть ряд факторов бронхиальной астмы, которые способствуют развитию заболевания в целом и возникновению отдельных приступов: наследственная предрасположенность, которая наблюдается у трети больных.
Если один из родителей болен, то вероятность появления этого заболевания у ребенка составляет около 30 %, а если оба родителя больны, то более 70 %; постоянно присутствующие в организме бактериальные или вирусные инфекции; любые нарушения работы иммунитета; вредные привычки, в первую очередь курение; работа в атмосфере, загрязненной мелкими частицами; жизнь в плохих экологических условиях; хроническое неправильное питание; бесконтрольный прием фармакологических препаратов.
Для постановки точного диагноза и подходящего лечения бронхиальную астму разделяют по нескольким факторам. Относительно ее происхождения выявляют следующие разновидности: аллергическая; неаллергическая; смешанная; неуточненная.
Симптомы бронхиальной астмы
Что должно насторожить? Среди ранних признаков бронхиальной астмы отмечаются следующие:
Удушье или одышка. Состояние может возникнуть как на фоне физической нагрузки, так и в полном покое, а также при вдыхании воздуха с примесями частиц-аллергенов.
Кашель. Возникает одновременно с одышкой и имеет надсадный характер. Кашель непродуктивный, и только в конце приступа возможно отделение небольшого количества мокроты.
Поверхностное дыхание. Приступ астмы сопровождается частым поверхностным дыханием, невозможностью сделать вдох полной грудью
Хрипы. Они сопровождают дыхание человека во время приступа и иногда выслушиваются даже дистанционно.
Поза ортопноэ. Это поза, которую рефлекторно занимает человек во время приступа – сидя, свесив ноги, крепко ухватившись руками за стул, кровать или другой предмет. Такая поза способствует более глубокому выдоху.
При обострении БА к этим симптомам могут присоединяться вздутие грудной клетки, затруднение при разговоре, сонливость, учащенное сердцебиение. При атопической бронхиальной астме приступам удушья часто сопутствует насморк (заложенность или водянистые выделения, чихание) и кожный зуд, особенно при контакте с аллергеном (например при пребывании в запыленном помещении). Симптом усиливается во время активных игр, стрессовых ситуаций (во время плача, испуга), в ночное время.
Программа обследования «Бронхиальная астма»
У вас заподозрили бронхиальную астму?!
БРОНХИАЛЬНАЯ АСТМА
(от древнегреческого άσθμα/ásthma – тяжёлое, прерывистое дыхание, одышка) – хроническое воспалительное заболевание дыхательных путей, в котором принимают участие многие клетки и клеточные элементы.
Хроническое воспаление обусловливает развитие бронхиальной гиперреактивности, которая приводит к повторяющимся эпизодам свистящих хрипов, одышки, чувства заложенности в груди и кашля, особенно по ночам и ранним утром. Эти эпизоды обычно связаны с различной степенью выраженности сужения дыхательных путей в лёгких, которое часто бывает обратимо либо спонтанно, либо под действием лечения (определение Глобальной стратегии лечения и профилактики бронхиальной астмы, GLOBAL INITIATIVE FOR ASTHMA/GINA).
Ключевой механизм бронхиальной астмы любого генеза – повышенная реактивность бронхиального дерева, которая приводит к обратимой обструкции бронхов. Грозным осложнением течения болезни является астматический статус.
Основными симптомами заболевания являются:
Кашель, эпизоды одышки, свистящие хрипы, приступ удушья
(характерно вынужденное положение больного),
заложенность в грудной клетке, боль в нижней части грудной клетки
(при затяжных приступах удушья). Симптомы появляются после контакта с аллергеном. Также характерна сезонная вариабельность симптомов. У некоторых пациентов единственным провокатором приступа является физическая активность.
Правильный диагноз возможно установить только при комплексном обследовании
Программа обследования при подозрении на бронхиальную астму:
Прием врача:
- осмотр и консультация врача-пульмонолога, кандидата медицинских наук; при необходимости – ЛОР врача, врача аллерголога-иммунолога;
Лабораторная диагностика:
- общий клинический анализ крови (развёрнутый анализ, скорость оседания эритроцитов, лейкоцитарная формула (с микроскопией мазка крови при наличии патологических сдвигов);
- анализ крови на C – реактивный белок;
- анализ крови на общий иммуноглобулин E (IgE);
- при необходимости: анализ крови на специфические иммуноглобулины E (IgE);
- общий анализ мокроты (при наличии);
Инструментальная диагностика:
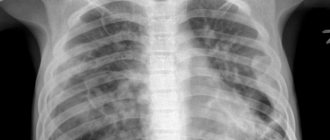
- рентгенография органов грудной клетки;
Функциональная диагностика:
- исследование функции внешнего дыхания, включающее в себя:
- спирометрия;
- проба с бронхолитическим препаратом;
- пульсоксиметрия;
- измерение монооксида азота (NO) в выдыхаемом воздухе;
- при необходимости проводится провокационный тест с метахолином.
Повторная консультация врача-пульмонолога, кандидата медицинских наук по результатам проведённых исследований, первичная верификация либо подтверждение уже установленного ранее заключительного диагноза (в случае, если отсутствует необходимость в дополнительных обследованиях), определение тактики либо дальнейшей тактики (в случае, если пациенту уже ранее назначалась комплексная терапия) ведения и лечения.
Информация, представленная в данном разделе, носит ознакомительный характер. Необходимый объём обследования определяется врачом индивидуально.
Записаться на обследование по телефону +7
Диагностика
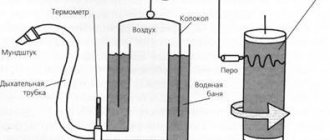
Диагностика основана на анализе жалоб, истории жизни и заболевания, данных медицинского осмотра, лабораторных исследований, специальных функциональных и аллергологических тестах. Тщательное изучение жалоб и истории заболевания (особенно впервые возникших приступов) позволяет заподозрить астму в 70% случаев. Для этого существуют специальные, разработанные врачами-аллергологами опросники. Широко используют и инструментальные методы диагностики: рентгенографию грудной клетки и пазух носа; электрокардиографию; исследование функции внешнего дыхании с пикфлоуметрией; диагностическую бронхоскопию; тесты на реактивность бронхов под воздействием различных препаратов и физических нагрузок
спирометрию.
Основной метод диагностики бронхиальной астмы — спирометрия (исследование функции внешнего дыхания). Спирометрию необходимо проводить и для контроля за ходом лечения астмы: необходимо ориентироваться не только на наличие или отсутствие жалоб на фоне лечения, но и на объективные показатели, которые дает спирометрия. Существуют несложные приборы (пикфлуометры) для самостоятельного использования больными астмой.
В межприступный период функция легких может быть нормальной; иногда в этих случаях проводят провокационные пробы, обычно с метахолином. Отрицательная проба с метахолином исключает бронхиальную астму, но положительная — еще не подтверждает этот диагноз. Проба с метахолином положительна у многих здоровых людей; она может быть положительной, например, в течение нескольких месяцев после респираторной вирусной инфекции.
Рентгенография грудной клетки обязательна при тяжелых приступах, так как позволяет выявить скрытые осложнения, требующие немедленного лечения. Для выявления провоцирующих факторов определяют аллергический статус. По анализам крови и бронхиальной слизи определяют тяжесть заболевания. План обследования разрабатывает лечащий врач индивидуально для каждого пациента с учетом рекомендаций, полученных на консультации у аллерголога, пульмонолога и ЛОР-специалиста.
Диагностика бронхиальной астмы
Постановка диагноза бронхиальной астмы
Астма более не рассматривается как состояние с изолированными острыми эпизодами бронхоспазма. Сейчас ее принято характеризовать как хроническое воспаление дыхательных путей, из-за которого бронхиальное дерево становится постоянно чувствительным или гиперреактивным. Когда при воздействии различных стимулов возникает гиперреактивность, наступает обструкция бронхиального дерева (рис. 2) и возникают обострения (или приступы) болезни, проявляющиеся кашлем, хрипами, чувством сдавления в груди и затрудненным дыханием. Приступы могут быть легкими, средней тяжести, тяжелыми или даже угрожающими жизни. Причины появления начального воспаления в респираторном тракте дыхательных путей у больных астмой еще предстоит уточнить. В настоящее время наиболее важным фактором риска считается атопия, врожденная наследственная склонность к аллергическим реакциям. Наиболее распространенные аллергены, являющиеся факторами риска в развитии болезни, — это домашний пылевой клещ, животные, покрытые шерстью, тараканы, пыльца и плесень. Мощным фактором риска, особенно у детей младшего возраста, является пассивное курение. Сенсибилизировать дыхательные пути и приводить к развитию бронхиальной астмы могут химические и воздушные поллютанты. С развитием астмы также связаны респираторная вирусная инфекция, недоношенность и плохое питание.
Многие из этих факторов риска (домашний клещ, пыльца, животные, покрытые шерстью, аэрополлю-танты, табачный дым, вирусная респираторная инфекция) могут также вызывать обострения бронхиальной астмы, поэтому их также называют триггерами. Другими провокаторами являются дым от сжигания дерева, физическая активность (включая бег и другие виды физических упражнений), чрезмерные эмоциональные нагрузки (смех, сильный плач), холодный воздух и изменения погоды, пищевые добавки и аспирин. Для больного бронхиальной астмой могут иметь значение один или несколько триггеров, и у разных людей бывают разные провоцирующие агенты. Исключение контакта с триггером позволяет снизить риск возникновения раздражения дыхательных путей (см. «Выявление факторов риска и осуществление контроля за ними»). Риск можно еще больше снизить, принимая лекарства, которые воздействуют на воспаление в дыхательных путях.
| Рис.З. Астма ли это? Задайте больному или родителям эти ключевые вопросы при подозрении на астму. Были ли у больного приступы или повторяющиеся эпизоды хрипов (высокотональные свистящие звуки на выдохе)? Беспокоит ли больного кашель, ухудшающийся в особенности ночью или при пробуждении? Просыпается ли больной от кашля или затрудненного дыхания? Появляется ли у больного кашель или хрипы после физической нагрузки, включая бег и другие физические упражнения? Затруднено ли у больного дыхание в определенные сезоны? Бывают ли у больного кашель, хрипы или чувство сдавлёния в грудной клетке при вдыхании аллергенов или раздражающих веществ? «Опускается» ли простуда в грудь, требуется ли для выздоровления более 10 дней? Принимает ли больной какие-либо медикаменты при появлении симптомов? Как часто? Проходят ли симптомы после приема лекарств? Если больной отвечает «Да» на любой из вопросов, следует подозревать астму. Однако важно помнить и о других причинах появления респираторных симптомов (см. «Затруднения при диагностике»). |
Большую часть обострений (или приступов) можно предупредить путем одновременного исключения контакта с триггером и приема противовоспалительных лекарств, эффективность такой профилактики зависит от того, кто болеет астмой, насколько хорошо удается купировать острые симптомы, и от того, насколько правильно назначены лекарства и определены триггеры.
Анамнез и характер симптомов
Клинический диагноз астмы часто основан на наличии таких симптомов, как эпизодическая одышка, хрипы, чувство сдавления в груди и кашель, в особенности ночью или ранним утром. Однако данные симптомы сами по себе не могут быть единственным диагностическим критерием, как и не могут быть основой для определения степени тяжести заболевания. Изучая анамнез, важно установить зависимость появления симптомов от воздействия одного или нескольких триггеров. Исчезновение симптоматики после применения бронходилататоров означает, что врач имеет дело с бронхиальной астмой. На рис. 3 приведены вопросы для уточнения диагноза бронхиальной астмы.
Клиническое обследование
Так как проявления астмы варьируют в течение дня, врач может не выявить при осмотре признаков, характерных для данной болезни. Таким образом, отсутствие симптомов во время обследования не исключает диагноз астмы. Во время приступа бронхиальной астмы спазм гладкой мускулатуры бронхов, отек и гиперсекреция ведут к сужению просвета мелких бронхов. Для того, чтобы компенсировать это состояние, больной гипервентилирует свои легкие, чтобы сохранять поток воздуха через бронхи на прежнем уровне. Чем больше обструкция бронхиального дерева, тем выраженное гипервентиляция, которая должна обеспечивать нормальное поступление воздуха в альвеолы. Таким образом, если у больного имеются симптомы астмы, то вероятность наличия клинических проявлений, представленных ниже, достаточно высока. Одышка Хрипы, особенно на выдохе Раздутие крыльев носа при вдохе (особенно у детей) Прерывистая речь Возбуждение Острая эмфизема (использование вспомогательной дыхательной мускулатуры, поднятые плечи, наклон туловища вперед, нежелание лежать -положение ортопноэ) Кашель Постоянный или повторяющийся Усиливающийся ночью и ранним утром, нарушающий сон Сопутствующие состояния Экзема Ринит Сенная лихорадка Диагностируя астму, не полагайтесь только на наличие хрипов или других аускультативных феноменов. Обструкция мелких бронхов может быть такой выраженной, что хрипы не улавливаются. У больного в этом состоянии, как правило, имеются другие клинические признаки, указывающие на тяжесть состояния, такие как цианоз, сонливость, затрудненность речи, тахикардия и острая эмфизема легких (см. «Определение тяжести бронхиальной асОбучение больных» в части, где обсуждается вопрос о необходимости длительного мониторирования ПСВ).
Оценка аллергологического статуса
У ряда больных аллергологическй статус можно определить путем постановки кожных тестов или определения специфического lgE в сыворотке крови. Положительные кожные пробы сами по себе не подтверждают диагноз бронхиальной астмы, однако сопоставление их результатов с данными анамнеза больного позволяет определить триггеры астмы, что способствует разработке эффективного плана ведения. Кроме того, обследования детей, страдающих астмой, показывают, что аллергия влияет на персистенцию и тяжесть течения заболевания.
Затруднения при диагностике
Часто диагноз астмы устанавливается не сразу, что приводит к неправильному и неэффективному лечению (например, курсы антибиотиков и препаратов, подавляющих кашель). Следует предполагать, что больной с бронхиальной обструкцией и сопутствующими симптомами страдает бронхиальной астмой, пока не будет доказано обратное. В некоторых случаях диагноз особенно труден. У детей симптомы астмы часто появляются только во время вирусной инфекции, при физической нагрузке или только в виде ночного кашля. Следует предполагать диагноз астмы, если простуда у ребенка «опускается в грудь» или для выздоровления требуется более 10 дней. Наличие повторяющихся эпизодов ночного кашля у здорового в остальном ребенка должно насторожить врача в отношении бронхиальной астмы как возможного диагноза. Ночной кашель может объясняться повторяющимися синуситами, тонзиллитами и наличием аденоидов, однако если этот симптом заставляет ребенка просыпаться в ранние утренние часы, это почти всегда астма. Помочь в диагнозе может хороший ответ на противоастматические препараты. У детей раннего возраста могут возникать эпизоды бронхиальной обструкции, связанные с острой респираторной вирусной инфекцией (часто как первый эпизод бронхиолита, вызванного респираторно-син-цитиальным вирусом). Обычно у детей, не имеющих семейного анамнеза атопии, с возрастом симптомы исчезают, однако если наследственность в отношении аллергии отягощена, у ребенка может развиться астма. Поэтому у детей раннего возраста с повторяющейся обструкцией бронхиального дерева можно предполагать наличие бронхиальной астмы. Повторяющиеся эпизоды бронхиальной обструкции лучше поддаются лечению противовоспалительными препаратами, чем антибиотиками. Курильщики часто страдают хроническим обструктивным бронхитом, и у них выявляются симптомы, сходные с признаками бронхиальной астмы: кашель, выделение мокроты и хрипы. Следует выяснить, не страдают ли они одновременно бронхиальной астмой и не может ли им помочь противоастматическое лечение. Убедите курильщика бросить курить. У пожилых людей также может присутствовать недиагностированная бронхиальная астма, симптомы которой можно облегчить. Астму у них можно спутать с бронхиолитом, эмфиземой и интерстициальным фиброзом легких. Увеличение ПСВ на 15% после противоастматического лечения подтверждает диагноз бронхиальной астмы. Однако невозможность выполнения функциональных тестов может затруднить диагностику. У людей, по роду работы подвергающихся воздействию ингаляционных химических веществ и аллергенов, может развиваться астма. Профессиональную астму часто принимают за хронический или хронический обструктивный бронхит, что приводит к отсутствию лечения или неправильной терапии. В этом случае необходимо раннее распознавание болезни (пикфлоуметрия на рабочем месте и дома), прекращение дальнейшего контакта с веществом и раннее начало лечения. У лиц, страдающих сезонной астмой, имеется воспаление в респираторном тракте, которое определяет эту болезнь, однако симптомы возникают только в определенное время (поллинация деревьев, трав и т.д.). У больных с кашлевым вариантом бронхиальной астмы редко наблюдаются хрипы, однако кашель является главным, если не единственным симптомом болезни. Часто кашель возникает ночью, а в дневное время при обследовании не отмечается каких-либо отклонений. У больных с повторяющимися острыми респираторными инфекциями (ОРИ), особенно у детей, может иметь место недиагносцированная бронхиальная астма, так как симптомы ОРИ и астмы схожи. В развивающихся странах ОРИ чаще встречаются в виде бактериальных пневмоний, что требует лечения антибиотиками. Когда у ребенка с бронхиальной обструкцией наблюдается хороший эффект от применения короткодействующих бронходилататоров и не имеется других признаков пневмонии, это указывает на бронхиальную астму. В этом случае должен быть подтвержден диагноз астмы и назначено долговременное лечение. Если у больных, у которых подозревается астма, эффект от 1 — 2 курсов лечения отсутствует, то, возможно, бронхиальной астмы у них нет. Возможны следующие альтернативные диагнозы:
- локализованная обструкция дыхательных путей
- дисфункция гортани
- гастроэзофагеальный рефлюкс
- хронический бронхит
- эмфизема легких
- муковисцидоз
Определение тяжести бронхиальной астмы
Выраженность астмы бывает различной. Течение болезни может быть интермиттирующим, легким, средней тяжести или тяжелым (рис. 5). Приступы болезни могут быть легкими, средней тяжести и тяжелыми. Течение астмы варьирует у разных людей в разное время. Например, в детстве астма может быть средней тяжести, а во взрослом возрасте — легкой, а в определенные сезоны — тяжелой. Тяжесть заболевания определяется на основании симптомов и клинической картины. Однако ориентироваться только на эти параметры было бы неправильно, и применение пикфлоуметрии позволяет получить дополнительную информацию (до 5 лет определение и мониторирование степени тяжести путем исследования функции легких, в том числе с помощью пикфлоуметрии, невозможно). Лечение бронхиальной астмы основано на ступенчатом подходе, при котором интенсивность медикаментозного лечения увеличивается (шаг вверх) с возрастанием степени тяжести и уменьшается (шаг вниз) с достижением устойчивого эффекта.
Бронхиальная астма: генетика и иммунитет
Сегодня бронхиальная астма, наряду с аллергией, приобрела статус еще одной «болезни цивилизации». По мнению ведущих специалистов, помимо генетической предрасположенности, такому росту заболеваемости способствуют чрезмерно «стерильные» условия быта, особенно в раннем детства. А среди триггеров патологии – тысячи различных агентов.
Генетическая основа
«Приступ» астмы, как известно, сопровождается свистящим дыханием, одышкой (или удушьем) и кашлем с последующим отделением вязкой «стекловидной» мокроты. Что обусловлено чрезмерной активностью изначально защитных механизмов.
В норме, любое повреждение бронхиальных клеток сопровождается:
- усилением продукции слизи и повышением ее «липкости», чтобы эффективнее «склеивать» повреждающие вещества;
- увеличением тонуса «бронхиальных мышц» и сужением их диаметра, что не только уменьшает «новые» поступления раздражителей, но повышает давление и скорость исходящего воздушного потока (один из механизмов кашля), способствуя продвижению слизи наружу.
В случае же бронхиальной астмы, рецепторы на поверхности бронхов становятся чрезмерно чувствительны к действию даже «обычных» факторов, что может спровоцировать практически полное закрытие просвета бронхов из-за спазма и слизи.
Считается, что такая предрасположенность имеет генетическое обоснование. Однако генов, предположительно «виновных в астматических наклонностях» насчитывается порядка сотни. Да и одно только наличие мутации в них – еще «не гарант» будущей астмы. Для активации патологии нужны триггерные факторы.
Иммунитет
Как уже было отмечено, одним из факторов распространенности патологии является «бытовая стерильность», и база будущей астмы закладывается именно в детстве.
Эта теория заболевания обусловлена тем, что иммунитет ребенка характеризуется особой пластичностью и «обучаемостью». И это позволяет иммунным силам научиться различать угрожающие и безопасные «бытовые» раздражители. А также запомнить варианты реагирования в том, или ином случае.
Говоря иммунологическими терминами: при контакте с бактериями, вирусами и паразитами активность иммунитета смещается в сторону Т-лимфоцитов-хелперов 1 типа и, одновременно, подавляется активность Т-хелперов типа 2, стимулирующих выработку иммуноглобулина Е (IgE), отвечающих за астму и аллергию.
Иными словами, с чем большим количеством раздражителей иммунитет «познакомиться» в детстве, тем меньше «внимания» он будет уделять им во взрослом состоянии. А то, с чем иммунитет «познакомиться» не успеет, у взрослого – «считывается» как угроза и сопровождается выраженной ответной реакцией.
Триггеры
Провокаторами развития астмы чаще всего становятся бытовые аллергены:
- шерсть животных,
- клещи домашней пыли
- и сама пыль,
- плесень (особенно черная)
- и тараканы.
А также, значимую роль играют «аллергенные» деревья и травы, правда, в этом случае, обострение астмы носит сезонный характер и связано с цветением; и некоторыми продуктами питания (арахис, коровье молоко и прочие).
В целом, разумеется, астма не имеет обязательной привязки к указанным аллергенам и спровоцировать патологию способны любые другие вещества. Однако перечисленные аллергены все же значительно чаще других становятся виновниками заболевания.
В крови в этом случае нарастает концентрация IgE как общего, так и специфичного (к конкретному аллергену). А в общем анализе крови нарастает уровень эозинофилов, правда не во всех случаях.
Таким образом, при возникновении «астмоподобных» симптомов стоит сразу же исключить реакцию на самые «частые» аллергены. А, если таковой не выявлено, искать раздражитель более индивидуально.
У детей астма также нередко возникает на фоне гастроэзофагеальной рефлюксной болезни (ГЭРБ). Когда, в силу ряда причин, кислое содержимое желудка забрасывается обратно в пищевод, попадая, рефлекторно раздражая дыхательные пути. Склонность к гиперреактивности активируется и слизистая оболочка бронхов повреждается в процессе приступов кашля
Устранение рефлюкса, в большинстве случаев, полностью устраняет кашлевые симптомы или приводит к значительному улучшению состояния.
Лечение бронхиальной астмы
Перед проведением лечения БА по клиническим признакам выясняют, какой степени тяжести она соответствует. Это может быть интермиттирующая форма с проявлением симптомов реже 1 раза в неделю, легкая персистирующая с проявлением симптомов несколько раз в неделю и тяжелая персистирующая форма с ежедневным проявлением. Следует отметить, что тяжесть обострения астмы не коррелирует с ее клинической формой. Прежде всего проводят мероприятия, направленные на устранение из жизни больного аллергенных факторов: начиная от организации гипоаллергенного быта и заканчивая диетологическими ограничениями. Кроме этого требуется тщательная, преимущественно с помощью консервативных методик, санация очагов хронической инфекции. От курильщиков требуется прекращение курения. Как правило, подбор лекарственной терапии осуществляется после мониторирования ПСВ на протяжении 2–3 недель. За время мониторирования пациенту желательно достигать 80% ПСВ от должной (величины должных значений указаны во всех инструкциях, прилагаемых к пикфлоуметрам). Если этого не происходит, то необходимо определить лучшее для него значение, но уже на фоне курсового приема, например, глюкокортикостероидов (ГКС) для перорального применения. Целью назначения лекарственных средств для лечения БА является недопущение или же предотвращение симптомов бронхоспазма. Для этого применяют контролирующие (противовоспалительные, базисные) препараты и препараты неотложной помощи для устранения развившегося бронхоспазма (симптоматические препараты). Базисные препараты предназначены для длительного ежедневного приема, что позволяет контролировать течение заболевания. Симптоматические препараты служат для быстрого устранения спазма бронхов, приступов кашля, хрипов и свиста в грудной клетке. Препараты этой группы применяются ситуационно. Препараты базисной терапии БА:
- ГКС для ингаляционного применения.
- Антилейкотриеновые препараты.
- ß2-агонисты длительного действия для ингаляционного применения.
- ß2-агонисты длительного действия для перорального применения.
- Препараты группы кромонов: «Натрия кромогликат», «Недокромил натрия».
- «Теофиллин».
- Антитела к иммуноглобулину Е.
- Системные ГКС.
- Пероральные противоаллергические средства.
- Аллергенспецифическая иммунотерапия.
БА пока относится к группе неизлечимых заболеваний, однако средствами базисной терапии можно добиться контроля над ней.
Основные лекарственные препараты
Имеются противопоказания. Необходима консультация специалиста.
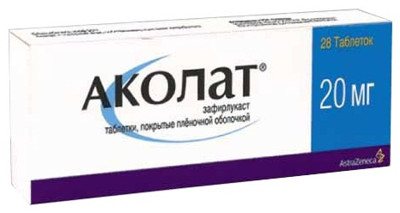

- Аколат (Зафирлукаст) — антилейкотриеновый препарат для профилактики приступов и поддерживающего лечения БА. Режим дозирования: назначают внутрь, за 1 ч до еды или через 2 ч после еды. Не должен приниматься одновременно с пищей. Начальная доза — 20 мг 2 раза в сутки; поддерживающая доза — 20 мг 2 раза в сутки; максимальная доза — 40 мг 2 раза в сутки. Препарат необходимо принимать регу-лярно.
- Ипратропия бромид (Атровент Н) — М-холиноблокатор, бронходилататор. Режим дозирования: для взрослых и детей школьного возраста рекомендуется 2 ингаляционные дозы (впрыска) 4 раза в день. Общая суточная доза не должна превышать 12 ингаляций в сутки.
- Беклометазон (Беклазон) — глюкокортикостероид (ГКС) для ингаляций. Режим дозирования: ингаляционно — рекомендуется взрослым по 400-800 мкг в сутки в 2-4 приема. При стабилизации состояния больного дозу уменьшают. Режим высоких дозировок: для взрослых — 1500-2000 мкг в день, с дальнейшим постепенным снижением дозы при достижении контроля за симптомами астмы. Поддерживающая доза составляет 100-200 мкг 2 раза в сут. Для дозированных ингаляторов следует использовать спейсер для оптимизации проникновения аэрозоля в дистальные отделы бронхиального дерева. Порошок для ингаляций вводят путем ингаляции при помощи прилагающегося устройства для ингаляции (дискхайлер и др.). Интраназально: по 50 мкг (1 впрыскивание в каждый носовой ход) 2-4 раза в сут (200-400 мкг/сут), затем дозу снижают в зависимости от реакции больного. Беклометазон может быть использован комбинированно, ингаляционно и интраназально, в суммарной ежедневной дозе до 1000 мкг у взрослых.
- Сальбутамол (β2-адреностимулятор). Режим дозирования: лекарственные формы — дозированный аэрозоль для ингаляций. Раствор для ингаляций (небулы). Порошок для ингаляций с устройством для ингаляций. Таблетки. Раствор для инфузий. Для купирования приступов удушья назначают 200 мкг однократно (1-2 ингаляции). При отсутствии эффекта через 5 мин. возможна повторная ингаляция. Применяется для улучшения проникновения базисных противоастматических препаратов к дистальным отделам бронхиального дерева — по 100-200 мкг за 15-20 мин до ингаляции кромогликата натрия, недокромила натрия или ингаляционного глюкокортикоида. Порошок для ингаляций вводят при помощи ингалятора (дискхалер, циклохалер). Таблетки для приема внутрь проглатывают целиком, не разжевывая. Пролонгированные формы и двухслойные таблетки: по 8 мг каждые 12 ч; максимальная доза — 32 мг/сут.
- Монтелукаст (Сингуляр) — антилейкотриеновый препарат для лечения, предупреждения приступов и базисной терапии БА. Режим дозирования: принимают внутрь 1 раз в сутки независимо от приема пищи. При лечении бронхиальной астмы следует принимать вечером. Дозировка составляет одну таблетку 10 мг в день перед сном. Пациенту следует рекомендовать продолжать принимать Сингуляр даже после достижения контроля за симптомами астмы, а также в периоды обострения астмы. Сингуляр можно добавить к лечению пациентов, у которых астма не контролируется применением только бронходилататоров (сальбутамол, фенотерол, сальметерол, формотерол). При появлении терапевтического эффекта (обычно после первой дозы), лечение пациента бронходилататорами можно соответственно уменьшить. Сингуляр не может одномоментно заменить ингаляционные кортикостероиды.
- Серетид (комбинированный противоастматический препарат для ингаляционного применения). Режим дозирования: предназначен только для ингаляций. Серетид аэрозоль для ингаляций: 1 аэрозольная доза Серетид содержит сальметерол 25 мкг, флутиказона пропионат 50; 125 мкг и 250 мкг. Серетид порошок для ингаляций по 60 доз в ингаляторе Мультидиск. 1 доза Серетид содержит сальметерол 50 мкг, флутиказона пропионат 100 мкг; 250 мкг и 500 мкг. Начальную дозу Серетида определяют на основании дозы флутиказона пропионата. Затем начальную дозу Серетида следует постепенно снижать до минимально эффективной дозы. Суточная доза по флутиказону пропионату составляет 100, 250 или 500 мкг в два приема.
- Форадил Комби (комбинированный противоастматический препарат для ингаляционного применения). Режим дозирования: предназначен только для ингаляций. В упаковке 60 капсул формотерола и 60 капсул будесонида + аэролайзер. При переходе с пероральных на ингаляционные ГКС или при снижении дозы пероральных ГКС будесонид можно назначать в дозе 1600 мкг/сут в 2-4 приема.
Со стороны пациентов:
- поздняя обращаемость,
- самолечение, особенно бесконтрольный прием бронхорасширяющих препаратов, что является одной из основных причин смертности при БА,
- недооценка тяжести состояния,
- боязнь лечения кортикостероидными препаратами,
- неявка на контрольные осмотры к врачу, нежелание участия в образовательных программах.
Как видите, вина врачей и пациентов по многим пунктам совпадает.
БА может возникнуть в любом возрасте, чаще всего после перенесенной инфекции дыхательных путей. В большинстве случаев развитию приступов удушья в течение нескольких лет предшествует аллергический ринит, конъюнктивит, непродуктивный кашель. Частота приступов зависит от тяжести заболевания, но хочется особенно подчеркнуть, что БА любой степени тяжести требует обследования и лечения. Как всякое хроническое заболевание, БА требует адекватного лечения в период обострения и профилактики в период ремиссии.
Медицинские стандарты диагностики и лечения больных бронхиальной астмой