Болезни печени являются одними из самых распространенных заболеваний пищеварительной системы, неуклонный рост которых называют «второй эпидемией нашего века». Особое место среди них занимают различные опухоли и опухолеподобные поражения. За последние годы, благодаря внедрению в клиническую практику более совершенной диагностической аппаратуры и достаточно широкому применению различных контрастных препаратов при исследованиях брюшной полости с помощью ультразвукового исследования, рентгеновской компьютерной и магнитно-резонансной томографии значительно повысились возможности корректной диагностики различных очаговых поражений печени. Кроме того, чувствительность и специфичность различных методов диагностики новообразований печени достигает 88-97%.
По мнению многих авторов, доброкачественные опухоли не имеют клинических симптомов и проявляются в основном в виде очаговых образований печени. В клинической практике по мере выявления очаговых образований печени остро встает вопрос о топическом диагнозе и исключении злокачественности процесса
Гемангиома
Гемангиомы многими авторами считаются самыми частыми доброкачественными сосудистыми опухолями печени мезенхимального происхождения, встречающимися в различных возрастных группах. Капиллярная гемангиома состоит из сплетения большого количества ветвящихся сосудов капиллярного типа с узким просветом и не обладающих направленным или с очень медленным кровотоком, 90% площади сосудистого русла составляют венозные каверны. Кавернозные гемангиомы встречаются чаще, чем капиллярные, в ряде случаев имеет место смешанный тип. По мнению большинства авторов, гемангиомы обычно не проявляются клинически и относительно чаще выявляются у женщин.
При УЗИ небольшие (до 3,0 см) гемангиомы выглядят как однородные гиперэхогенные образования с четкими контурами. В ряде случаев эхогенность гемангиом может быть снижена, а контуры выглядеть размыто. В некоторых гемангиомах может отчетливо визуализироваться псевдокапсула в виде гипоэхогенного ободка, что затрудняет их дифференциальную диагностику с метастазами. Перспективу улучшения диагностики многие исследователи проблемы связывают с применением внутривенного контрастирования специальными эхоконтрастными препаратами.
Капиллярная гемангиома печени — однородный гиперэхогенный очаг менее 3 см с четкими границами.
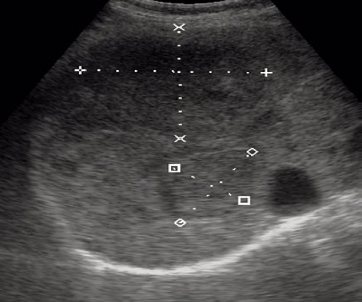
Две кавернозных гемангиомы печени.
Что это представляет собой?
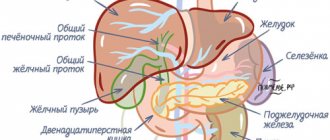
Правильное анатомическое строение железы подразумевает деление органа на правую и левую доли. Помимо этого, правая подразделяется еще на две части. Тело печени состоит с 8 сегментов, которые имеют обособленное кровоснабжение, иннервацию и отток желчи. Паренхима печени в нормальном анатомическом виде зернистая. Степень выраженности этой так называемой зернистости и является главным критерием определения состояния железы. Любые изменения структуры печени считаются патологическими отклонениями.
В норме кровеносные сосуды и желчные протоки во время УЗД исследования не показывают завышенную эхогенность.
Фокальная узловая гиперплазия (ФУГ)
Фокальная узловая гиперплазия (ФУГ) считается вторым (после гемангиом) наиболее распространенным доброкачественным новообразованием печени. По данным ряда авторов, ФУГ встречается у 0,9-5% населения, в 5-20% случаев может сочетаться с кистами и гемангиомами. Согласно литературным данным, ФУГ, не имея признаки опухоли, входит в группу доброкачественных гепатоцеллюлярных опухолей эпителиальной природы. Это одиночное, округлое, неинкапсулированное образование с нарушенной печеночной архитектоникой, разделенное септами, достигающими центрального рубца. Средние размеры очага – 5,7 см (от 1,5 до 12,0 см). Установлено, что ФУГ не склонна к кровоизлияниям и не имеет злокачественного потенциала. Обычно опухоль является случайной находкой при диагностических исследованиях. Узлы малых размеров, как правило, бессимптомны. Крупные опухоли могут вызывать боли в животе.
При нативном УЗИ в большинстве случаев ФУГ визуализируются с трудом, отображаясь в виде участка округлой формы с четкими контурами, изоэхогенной или незначительно гипо- или гиперэхогенной структуры. По мнению некоторых авторов, в диагностике ФУГ контрастное УЗИ является более информативной в отличие от других методов диагностики. Появление эхоконтрастных препаратов второго поколения значительно расширило возможности метода. Это позволяет дифференцировать различные типы опухолей, учитывая их характер васкуляризации, имеющего важное значение в дифференциальной диагностике очаговых образований печени. Повышенная васкуляризация опухоли в сочетании с характерным рисунком «колеса со спицами» является патогномоничным признаком ФУГ (71,4%). При этом частота обнаружения «питающей» артерии опухоли увеличивается до 98%. Чувствительность и специфичность УЗИ с применением внутривенного контрастирования в диагностике ФУГ достигают 83 и 98% соответственно.
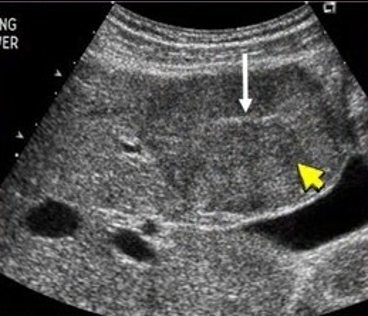
Гипоэхогенное образование в печени — доброкачественная фокальная нодулярная гиперплазия. В литературе описывают, что для нее характерен центральный рубец (белая стрелка).
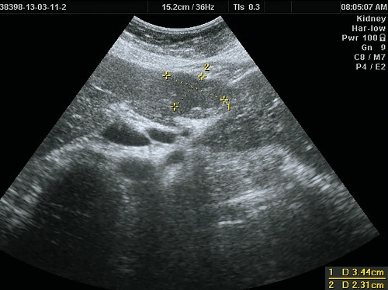
В-режим. В IV сегменте печени, выходя на контур печени, деформируя его, визуализируется тканевой плотности гипоэхогенное, несколько неоднородное по эхоструктуре образование размерами 50 х 40 мм, неправильной формы, с четкими ровными контурами.
Введение
По определению патологоанатомов, фокальная нодулярная гиперплазия печени — это доброкачественное образование, относящееся к гамартомам, которое проявляется очаговой гиперплазией печеночных клеток, формирующих узелки паренхимы, окруженные фиброзными прослойками [1]. По международной классификации болезней (МКБ-10), это заболевание включено в рубрику «Другие уточненные болезни печени», К 76.8. В международной гистогенетической классификации опухолей печени и внутрипеченочных желчных протоков она фигурирует как «очаговая узловая гиперплазия». В литературе встречаются синонимы названия этого заболевания: «фибронодулярная гиперплазия» и «фокальный цирроз печени». По нашему мнению, термины «фокальная нодулярная гиперплазия» и «фокальный цирроз» не совсем удачны. Словосочетание «фокальная нодулярная» является по сути тавтологией, так как практически означает одно и то же (от лат. focus — очаг, nodulus — узел). Термин «фокальный цирроз» точно отражает морфологическую суть заболевания, но в сознании большинства клиницистов цирроз прочно ассоциируется с диффузным поражением печени. С нашей точки зрения, именно «фибронодулярная гиперплазия» (ФНГ) является вполне приемлемым с семантической точки зрения термином, поскольку наиболее четко соответствует морфологическому субстрату болезни — узел гиперплазии гепатоцитов с фиброзом.
Еще сравнительно недавно ФНГ относили к числу редких (3%) объемных поражений печени (ОПП) [2, 5, 6]. В настоящее время вследствие активного применения современных методов визуализации печени количество выявленных больных с ФНГ (как и очаговых заболеваний печени в целом) возросло [3, 12]. По данным литературы, ФНГ в структуре очаговых заболеваний печени занимает третье место среди доброкачественных ОПП после гемангиомы и аденомы [4, 8]. Этиология и патогенез ФНГ остаются неясными [11]. Теория об участии в развитии ФНГ гормональных контрацептивов не получила подтверждения, и в настоящее время большинство исследователей считают, что ФНГ является итогом прогрессирования врожденных или приобретенных сосудистых мальформаций, приводящих к гиперплазии гепатоцитов [8, 9, 14]. Макроскопически ФНГ чаще всего определяется в виде хорошо отграниченного от ткани печени, мягкоэластического образования, иногда плотного, желтого, вишневого, белесоватого, светло-коричневого или розоватого цвета, дольчатой структуры с наличием фиброзных прослоек, отходящих, как правило, от центрально расположенного рубца.
ФНГ — образование, визуально и пальпаторно зачастую малоотличимое от злокачественной опухоли. Макроскопическая картина определяется соотношением паренхиматозного, фиброзного и сосудистого компонентов, которое бывает различным, поэтому с полной уверенностью диагноз ФНГ может быть установлен только после гистологического исследования всего удаленного препарата. ФНГ может наблюдаться в виде одного или множества фокусов.
Микроскопическая картина схожа с таковой при истинном крупноузловом циррозе печени. Отмечается гиперплазия печеночной паренхимы, разделенной на узлы фиброзными прослойками; последние образуют рубцы звездчатой формы. Гепатоциты содержат избыточное количество гликогена и жира. В фиброзных прослойках имеются мелкие желчные протоки, иногда определяется воспалительная инфильтрация. Наблюдаются аномальные сосуды с утолщенными стенками. Процесс имеет очаговый характер, ткань печени вне очага выглядит неизмененной [8, 11].
Заболевание нередко протекает бессимптомно и является случайной находкой при УЗИ печени, выполненном по другому поводу. Клинические проявления (дискомфорт, чувство тяжести) обусловлены «масс-эффектом» и мало отличаются от таковых при иных ОПП. Специфическая лабораторная симптоматика отсутствует. ФНГ не озлокачествляется и крайне редко вызывает осложнения в виде внутрибрюшного кровотечения [13]. Описаны случаи регрессии опухоли вплоть до полного ее исчезновения [10]. При подтверждении диагноза ФНГ и отсутствии осложнений ряд авторов рекомендуют динамическое наблюдение, хотя подобная тактика дискутабельна [7, 9, 10]. Лечебная тактика при ФНГ остается спорной и, кроме того, в доступной литературе нами не обнаружено сообщений о попытках проследить «естественное» течение заболевания при отказе от операции. Это побудило нас поделиться собственным опытом лечения этого заболевания.
Цель исследования — ретроспективно проанализировать частоту ФНГ среди ОПП и лечебно-диагностическую тактику при ФНГ за два временных периода: с 1996 по 2005 г. и с 2006 г. по настоящее время.
Материал и методы
За последние 17 лет в стационаре лечено 1425 больных с ОПП. Наблюдали 53 больных с ФНГ, что составило 3,6% всех больных с ОПП и 11,06% больных с доброкачественными опухолями. Возраст больных с ФНГ варьировал от 12 до 77 лет, преобладали женщины — 44 (83,2%). 47% больных обращались с характерными для ОПП на ранней стадии развития жалобами — чувство тяжести, абдоминальный дискомфорт, в основе которых лежит растяжение глиссоновой капсулы печени растущей опухолью, в остальных наблюдениях образование случайно обнаруживали при УЗИ, реже при КТ («инциденталома»). Заключительный диагноз ФНГ являлся итогом применения комплексного диагностического алгоритма ведения больных с ОПП солидной структуры [6], включающего УЗИ как метод первичного выявления и мониторинга, СКТ и МРТ как методы уточняющей диагностики, по показаниям лапароскопию, биопсию, ангиографию, лапаротомию как окончательный этап диагностики. В наших наблюдениях опухолевые узлы чаще были одиночными, и лишь у одной больной отмечено наличие двух очагов в обеих долях печени. Диаметр образований в наибольшем измерении варьировал от 3,5 до 20 см. 40 из 53 больных с ФНГ оперированы. Объем операции определялся размерами и локализацией опухоли. Расширенная левосторонняя гемигепатэктомия выполнена в 1 наблюдении, левосторонняя — в 2, правосторонняя — в 1, бисегментэктомия — в 8, атипичная резекция печени — в 16, энуклеация опухоли — в 8 наблюдениях. Эксплоративная лапаротомия произведена 3 больным, лапароскопическая холецистэктомия по поводу калькулезного холецистита с биопсией обнаруженной опухоли — 1 больному. Летальных исходов и осложнений, связанных непосредственно с операцией на печени, не было. У больной У.
, 18 лет, с врожденным сахарным диабетом на 10-е сутки после левосторонней гемигепатэктомии отмечена декомпенсация диабета с последующим развитием синдрома полиорганной недостаточности. У другой больной 24 лет латентно протекающая порфирия манифестировала на 8-е сутки после правосторонней гемигепатэктомии развитием тяжелой полинейропатии. Летального исхода у обоих больных удалось избежать, но потребовалось длительное интенсивное лечение в условиях реанимационного отделения. Не оперированы и находятся под наблюдением с регулярным УЗИ 12 больных. Сроки наблюдения за больными с ФНГ составили от 1 года до 13 лет.
Результаты и обсуждение
Ретроспективный анализ историй болезни с 1996 г. позволил выделить два периода, на протяжении которых тактические подходы к ведению больных с ФНГ претерпели некоторые изменения. Период с 1996 по 2005 г. характеризовался преимущественным применением УЗИ в качестве основного средства диагностики очагового заболевания печени, при этом ФНГ фигурировала в качестве «редкого» заболевания печени. Эхосемиотика ФНГ была разработана слабо, «осознанной» диагностической и лечебной тактики не было. В этих условиях сам факт обнаружения ОПП неясной этиологии определял показания к оперативному лечению, а точный морфологический диагноз ФНГ устанавливали после операции. В этот период оперированы 22 больных, причем в 3 наблюдениях выполнена эксплоративная лапаротомия. Показания к оперативному лечению выставляли довольно широко, но от удаления опухоли при подтверждении ее доброкачественного характера при предполагаемом вмешательстве большого объема воздерживались. Это дало возможность проследить «естественное» течение ФНГ. Выяснилось, что тезис о «безобидности» течения ФНГ сомнителен. Подтверждением служат два наших наблюдения, опубликованные в журнале «Хирургия» за 2005 г. [7].
По мере накопления опыта в течение второго периода, с 2006 по 2013 г., стало очевидно, что ФНГ встречается чаще, чем предполагалось. В диагностике ФНГ главное место заняли СКТ и МРТ. Стали чаще ставить показания к динамическому наблюдению больных с ФНГ (при уверенности в отсутствии злокачественной опухоли). Мы располагаем опытом наблюдения «естественного» течения ФНГ, не потребовавшего оперативного лечения, у 12 больных. При этом в 11 наблюдениях диагноз ФНГ установлен по данным неинвазивных методов диагностики (УЗИ, СКТ, МРТ), в 1 — после лапароскопической холецистэктомии с биопсией опухоли. Размер образования у этих больных был небольшим (до 5 см в диаметре), клиническая симптоматика отсутствовала. Мониторинг с регулярным УЗИ в сроки от 1 года до 7 лет выявил незначительный рост образования лишь у 3 больных, что пока исключало необходимость операции. Кроме того, анализ течения заболевания у радикально оперированных за оба периода больных позволил убедиться в том, что после хирургического лечения при контрольном обследовании, включавшем УЗИ, СКТ, признаков рецидива ФНГ не выявлено ни в одном наблюдении. В связи с этим основной задачей второго периода (с 2006 г. по настоящее время) становится определение четких показаний как к оперативному лечению, так и к динамическому наблюдению лиц с ФНГ. Примером успешной активной лечебной тактики может служить следующее наблюдение.
У больного Л.
, 18 лет, при УЗИ и МРТ в IV и V сегментах печени обнаружено объемное образование диаметром до 15 см. Какие-либо специфические жалобы отсутствовали, однако, учитывая молодой возраст больного, размер образования, невозможность исключения его злокачественного характера, также предыдущий «отрицательный» опыт наблюдения, мы приняли решение об операции. 12.08.10 больной оперирован. При ревизии в IV (передний сектор) и V сегментах печени имеется большое бугристое образование диаметром 15 см, выступающее над диафрагмальной и висцеральной поверхностями, мягкоэластической консистенции, темно-вишневого цвета, с белесоватыми прожилками, распространяющееся на ложе желчного пузыря, большая часть опухоли находится в левой доле
(рис. 1)
.
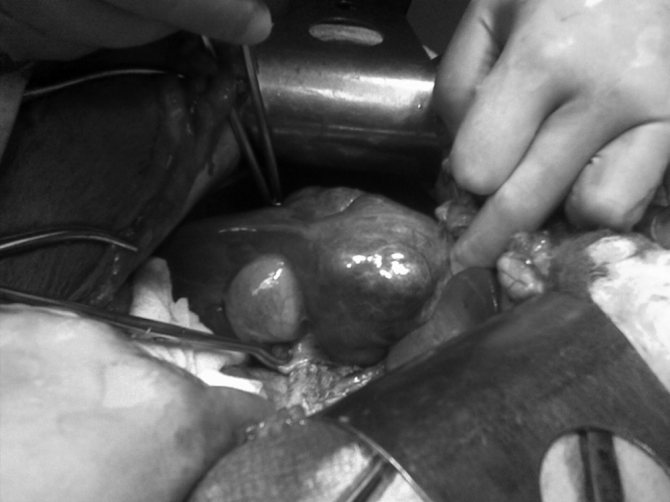
Рисунок 1. Интраоперационная фотография. Фибронодулярная гиперплазия IV, V сегментов печени. а — диафрагмальная поверхность печени; б — висцеральная поверхность печени.
Выполнена левосторонняя расширенная гемигепатэктомия, холецистэктомия. Гистологическое заключение: фибронодулярная гиперплазия печени (рис. 2)
.
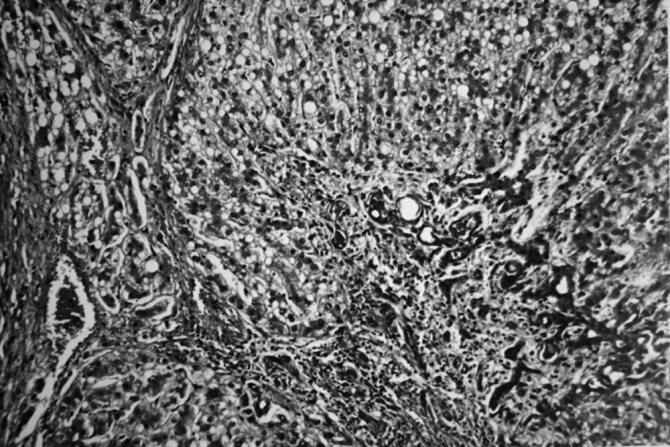
Рисунок 2. Микрофотография. Фибринодулярная гиперплазия. Окраска гематоксилином и эозином. Ув. 100. Послеоперационный период протекал без осложнений. За время наблюдения в течение 3 лет признаков рецидива заболевания нет. Полная социальная адаптация.
В практике хирургов-гепатологов ФНГ встречается не так редко. Следует заметить, что хирурги других специальностей, а также врачи-«визуалисты» недостаточно хорошо знакомы с этим заболеванием. На этапе амбулаторного обследования диагноз ФНГ был установлен только в 16 (30,7%) наблюдениях, что отражает как недостаточную осведомленность врачей-«визуалистов» об этом заболевании, так и объективные трудности диагностики, обусловленные вариабельностью соотношения в узле стромального, паренхиматозного и сосудистого компонентов. Чаще всего образование в печени на дооперационном этапе трактовали как гемангиому, рак печени, «объемное поражение печени неясного генеза». Исключить злокачественный характер патологического очага без операции далеко не всегда возможно, поэтому целесообразность лапаротомии как завершающего этапа диагностики в ряде наблюдений не вызывает сомнений. Целесообразность выполнения у всех больных предоперационной пункционной биопсии под контролем УЗИ или КТ представляется спорной. Часто приходится дифференцировать ФНГ со злокачественной опухолью печени, в частности гепатоцеллюлярным раком. Пункционная биопсия очага далеко не всегда информативна (репрезентативность биоптата) и окончательность гистологического заключения в таких ситуациях сомнительна. Кроме того, биопсия при раке чревата опасностью диссеминации либо имплантационного метастазирования. Мы согласны с мнением авторов, призывающих не выполнять предоперационную биопсию при подозрении на рак, поскольку этот фактор ухудшает прогноз заболевания [15]. При подозрении на гемангиому такая манипуляция в принципе противопоказана из-за угрозы внутрибрюшного кровотечения.
Исходя из нашего опыта, в настоящее время к длительному динамическому наблюдению больных даже с установленным и подтвержденным гистологически диагнозом ФНГ относимся с осторожностью. Обязательными условиями для этого следует считать возможность регулярного УЗ-мониторинга (1 раз в 6-8 мес) и достаточного комплайенса со стороны больного. Как и при большинстве ОПП, «выход» очага за пределы легкой операбельности чреват интраоперационными проблемами и тяжелым течением послеоперационного периода [6].
Таким образом, ФНГ — заболевание с неясным этиопатогенезом, неуправляемым течением и весьма неопределенным индивидуальным прогнозом. Рост опухоли может вести к смертельным осложнениям. В настоящее время представляется оптимальной следующая тактика при этом заболевании: оперативное вмешательство показано при «симптоматической» и быстрорастущей ФНГ, размерах очага свыше 5 см, невозможности исключения при полноценном обследовании его злокачественного характера. Динамическое наблюдение целесообразно при уверенности в диагнозе, небольших (менее 5 см) размерах очага, а также при общеизвестных факторах операционного риска (возраст, сопутствующие заболевания), так как опасность операции не должна превышать опасности самой болезни.
Комментарий от редколлегии
Широкое распространение и доступность современных неинвазивных методов диагностики (КТ, МРТ), а также увеличение их разрешающей способности привели к возрастанию частоты выявления бессимптомных очаговых образований печени. Подавляющее большинство из них являются доброкачественными, тем не менее перед врачом нередко встает вопрос о тактике ведения таких пациентов. Статья, посвященная фокальной нодулярной гиперплазии, одной из наиболее частых доброкачественных опухолей печени, безусловно, будет интересна хирургам-гепатологам, тем более, что русскоязычные публикации на эту тему единичны.
Для начала необходимо определиться с терминологией. В начале статьи авторы предлагают использовать термин «фибронодулярная гиперплазия». С этим можно соглашаться или нет, но для того, чтобы избежать путаницы и непонимания, лучше придерживаться международной терминологии, предложенной исследовательской группой в 1995 г. (Terminology of Nodular Hepatocellular Lesions. International Working Party. Hepatology, 1995), в которой данное образование определено как фокальная нодулярная гиперплазия (focal nodular hyperplasia) и предложены критерии, по которым его можно отличить от других регенераторных образований.
Неинвазивные методы играют главенствующую роль в диагностике ФНГ. МРТ и КТ обладают высокой чувствительностью и специфичностью, однако у ряда пациентов диагноз может оставаться сомнительным, и в этом случае оправдано выполнение биопсии, тем более, что предложены «большие» и «малые» критерии для интерпретации полученного при биопсии материала (A. Fabre и соавт., 2002). Авторы настороженно относятся к биопсии, опасаясь осложнений и имплантационного метастазирования в случае злокачественной опухоли, однако мы считаем, что для установления диагноза необходимо использовать весь арсенал имеющихся средств, и только при остающихся сомнениях прибегать к лапаротомии и резекции образования. Риски биопсии при соблюдении ряда правил считаем преувеличенными.
Мы придерживаемся сдержанной тактики ведения ФНГ, так как прогноз благоприятный: не зафиксировано случаев малигнизации, осложнения редки (описано всего несколько наблюдений разрыва опухоли с кровотечением), большинство опухолей бессимптомны, а размеры остаются стабильными в течение длительных сроков.
В связи с этим мы поддерживаем приведенные в статье показания для хирургического лечения: симптомная опухоль, ее рост, невозможность исключить злокачественное образование после всестороннего обследования. Важно отметить также, что симптомы ФНГ неспецифичны, поэтому исключение сопутствующей патологии органов брюшной полости, которая может обусловливать клиническую картину, является необходимым. Что касается рекомендации удалять образования, размер которых превышает 5 см, с этим можно не согласиться, так как на наличие симптомов влияет не только размер образования, но и его локализация и соседство окружающих органов. Кроме того, имеют значения размеры самого пациента и его органов. Например, ФНГ размером 10 см у крупного человека, расположенная интрапаренхиматозно, может никак себя не проявлять, в связи с чем необходимость резекции печени у него будет сомнительна.
Таким образом, при выборе тактики ведения у конкретного пациента следует ориентироваться на комплекс факторов, не подвергая его необоснованному риску хирургического вмешательства, так как летальность в группе пациентов с доброкачественными образованиями печени недопустима.
Гепатоцеллюлярная аденома (ГЦА)
Гепатоцеллюлярная аденома (ГЦА). ГЦА считается редко встречающейся доброкачественной опухолью, происходящей из гепатоцитов. Имеются предположения о влиянии на развитие и рост опухоли пероральных контрацептивов, экзогенных андрогенов, беременности и дисбаланса эндогенных половых гормонов. Приводятся противоречивые данные по размерам аденом – указываются цифры от 1 до 19 см, составляя в среднем 5,4 см. В некоторых случаях у пациентов отмечаются множественные аденомы. Образования хорошо очерчены. Ряд авторов отмечает характерные отличительные признаки аденом – в отличие от гемангиом они не располагаются рядом с печеночными сосудами, не занимают целую долю. Течение ГЦА в большинстве случаев бессимптомное. При размерах опухоли от 5 см и более или субкапсулярным ее расположении риск кровотечения увеличивается. Авторы подчеркивают практическую важность диагностики аденомы из-за высокого риска развития кровотечения, разрыва, малигнизации и необходимости выполнения хирургического вмешательства.
При УЗИ ГЦА обычно выглядит как солитарное гетерогенное образование с четкими контурами различной степени эхогенности: 20-40% аденом представляются гипоэхогенными, 30% – гиперэхогенными, что обусловлено наличием жировых включений в тканях опухоли. По мнению ряда авторов, при использовании ЦДК в ряде случаев выявляются периферические пери- и интратуморальные сосуды.
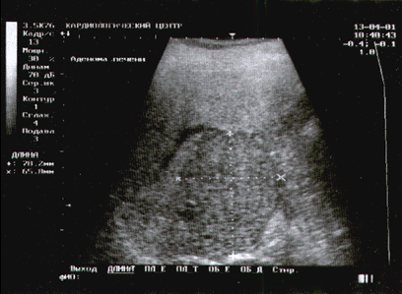
Аденома печени
Таким образом, УЗИ органов брюшной полости в настоящее время является скрининговым методом выявления опухолей и опухолеподобных процессов печени. Благодаря достаточно высокой информативности и доступности УЗИ выполняется на первом этапе диагностики при подозрении на новообразование печени. УЗИ позволяет не только выявить опухоль в печени, но и судить о ее размерах, топографии, операбельности процесса. Интраоперационное УЗИ информативно для диагностики внутрипеченочных опухолей, поскольку во время операции другие методы исследования мало применимы.
УЗИ в режиме «серой шкалы» позволяет выявить различные изменения в паренхиме. Однако в ряде случаев провести дифференциальную диагностику между диффузными заболеваниями не представляется возможным из-за схожести эхографических признаков.
Эхография в В-режиме с допплерографией сосудистой системы печени с оценкой состояния гемодинамики позволяет уточнить характер патологического процесса. Однако, несмотря на высокую специфичность (97%), чувствительность метода в выявлении опухолей печени остается достаточно низкой (60%), что позволяет отдавать предпочтение динамическим методикам РКТ или МРТ. Кроме того, по мнению отдельных исследователей, информативность диагностического заключения УЗИ, как субъективного метода исследования, зависит от опыта и квалификации врача УЗ диагностики.
Список используемой литературы
- С. В. Шахиджанова, Т. С. Пустовитова, «Некоторые аспекты диагностики очаговой патологии печени», журнал «Визуализация в клинике» N19, декабрь 2001.
- А.З. Гусейнов, Т.А. Гусейнов, «Современная диагностика опухолей печени», Вестник новых медицинских технологий, электронный журнал – 2016 – N 4, Тула.
- Ж.Н. Кыжыров, Б.Б. Баймаханов, М.М. Сахипов, А.Т. Чорманов, Н.Н. Биржанбеков, Е. Серикулы, «Диагностика очаговых заболеваний печени», Вестник №1, 2021, Казань.
- С.Н. Бердников, В.Н. Шолохов, Ю.И. Патютко, М.С. Махотина, Е.С. Чучуев, К.Э. Абиров, «Комплексная эластография и эластометрия в дифференциальной диагностике гиперэхогенных образований печени», Журнал: SonoAce Ultrasound №25, Москва.
- О.М. Курзанцева, «Некоторые аспекты диагностики фокальной нодулярной гиперплазии печени (фибронодулярной гиперплазии)», Журнал: SonoAce Ultrasound №30, Кемерово.