Стопартроз
» Методы лечения
» УЗИ мягких тканей брюшной стенки
Литвиненко А. С.
2 июля 2021 3497
Ультразвуковое исследование состояния мягких тканей передней брюшной стенки позволяет не только выявить патологии и грамотно поставить диагноз, но и в некоторых случаях спасти человеку жизнь.
Диагностика просто незаменима при острой боли в области живота, обнаружении инородного предмета, травмах как самой стенки брюшины, так и внутренних органов. УЗИ мягких тканей брюшной полости помогает диагностировать огромное число различных патологий и своевременно оказать медицинскую помощь, в том числе и хирургическую.
С нами лечиться выгодно!
- 20 летний опыт
лечения заболеваний суставов и позвоночника - Всё за 1 день
— диагностика, консультация и начнём лечение
- Прием врача 0 руб! до 15 августа!
при лечении у нас — АКЦИЯ
Записаться на обследование
Стоимость
2000 руб.
Длительность
15-20 минут
Опыт специалистов
10-17 лет
- 15 летний опыт
лечения заболеваний суставов и позвоночника - Все в 1 день
— осмотр врача, диагностика и лечение - Прием врача 0 руб!
при лечении у нас
Записаться на обследование
Старая цена:
продолжительность
— курс лечения
Что покажет УЗИ мягких тканей брюшной стенки?
Обследование с применением ультразвука врачи назначают при появлении болей в области брюшины, а также при самодиагностике различных уплотнений (грыж) и новообразований. Кроме того, специалисты рекомендуют пройти УЗИ мягких тканей передней брюшной стенки при проблемах с кишечником и мочеиспусканием, появлении горечи во рту, а также слабости и общем плохом самочувствии.
Диагностика дает возможность врачу в реальном времени изучить состояние непосредственно стенки брюшины и внутренних органов (печени, поджелудочной железы, селезенки, брюшной аорты, желчного пузыря и т.д.). Исследование помогает выявить дефект передней стенки и дифференцировать содержимое грыжевого мешка, а также диагностировать ушибы, травмы, возможные кровотечения со стороны внутренних органов.
Записаться на УЗИ мягких тканей брюшной стенки
УЗИ голени: что показывает диагностика?
Ультразвуковое обследование голеностопного сустава выполняется в положении сидя или лежа в соответствии со стандартной методикой. Ткани сустава сканируются в основных для этого исследования 4 проекциях (переднем, медиальном, латеральном и заднем). Тщательное изучение голеностопа позволяет выявить такие патологии, как:
- частичный или полный разрыв связок или сухожилий;
- артроз;
- артрит, тендинит;
- неврома Мортона;
- пяточная шпора;
- гигрома.
Конечно, что покажет УЗИ голеностопного сустава, зависит от профессионализма врача-диагноста, а также качества оборудования. Современные УЗИ-аппараты, применяемые для обследования в клинике «Стопартроз», отличаются высокой чувствительностью. Они способны выявить патологический процесс на ранней стадии его развития. Врачи клиники имеют огромный опыт работы и разбираются во всех тонкостях и нюансах исследования голеностопа. Обратившись в клинику «Стопартроз», можно не только быстро и недорого пройти исследование, но и получить ответы на интересующие вопросы. Квалифицированные врачи клиники, учитывая данные диагностики, анализов и симптомы пациента назначат эффективное лечение и проконтролируют его результативность.
Автор статьи:
Холиков Тимур Вячеславович
Врач ортопед
Записаться на приём
Свежие публикации автора:
- УЗИ грудного отдела
- Что покажет УЗИ суставов?
- Рентгенография
- УЗИ суставов
УЗИ мягких тканей брюшной полости: подготовка к диагностике
При плановом проведении исследования передней стенки брюшины перед процедурой необходимо воздержаться от приема продуктов, способствующих газообразованию: бобовых, газировки, выпечки и т.п.
Кроме того, для улучшения пищеварения и работы кишечника врачи рекомендуют прием ферментов. Перед процедурой показана очистительная клизма, а также голодание. Если за несколько дней до ультразвукового исследования проводились рентгенологические исследования с применением контрастного вещества, УЗИ мягких тканей не проводится.
Автор статьи:
Литвиненко Андрей Сергеевич
Врач ортопед
Записаться на приём
Свежие публикации автора:
- УЗИ-диагностика
- УЗИ нерва
- Рентгенография
- Шейный остеохондроз: УЗИ
Показания к УЗИ
Показания к ультразвуковому исследованию ног чаще всего назначает флеболог. Основными показаниями к ультразвуковой диагностике, как правило, выступают:
- Отечности в области стоп, голеней и иных элементов ног;
- Системные регулярные парестезии – от покалываний до онемения;
- Визуально видимые расширения венозных структур – сосудистые «звездочки», крупные телеангиоэктазии и так далее;
- Изменение оттенка эпителия на нижних конечностях, цианотичность кожных покровов в разных локализациях – от стопы до икры;
- Очень длительное заживление ран, порезов и язв на ногах;
- Ощущение постоянной слабости в ногах, изменение их температуры в сторону уменьшения по отношению к аналогичному параметру иных частей тела;
- Регулярные боли и судороги в ногах, проявляющиеся как днём, так и ночью;
- Иные патологические изменения – от исчезновения роста волосяного покрова на ногах и нестерпимого кожного зуда до уменьшения объема голени и хромоты.
Наши врачи
- ЛИТВИНЕНКО Андрей Сергеевич
Травматолог ортопед Врач спортивной медицины Стаж: 19 летЗаписаться
- СКРЫПОВА Ирина Викторовна
Физиотерапевт реабилитолог Стаж: 19 летЗаписаться
- МОИСЕЕНКО Алексей Юрьевич
Травматолог ортопед Врач спортивной медицины Стаж: 17 летЗаписаться
- ХОЛИКОВ Тимур Вячеславович
Травматолог ортопед Врач спортивной медицины Стаж: 19 летЗаписаться
Ультразвуковое исследование челюстно-лицевой области
УЗИ аппарат RS85
Революционные изменения в экспертной диагностике.
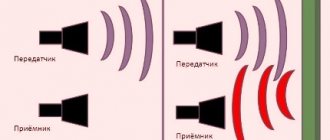
Безупречное качество изображения, молниеносная скорость работы, новое поколение технологий визуализации и количественного анализа данных УЗ-сканирования.
Ультразвуковой метод исследования прочно вошел в общую диагностическую практику, его роль трудно переоценить. Современный подход к диагностике заболеваний в клинике внутренних болезней немыслим без ультразвукового исследования органов брюшной полости (в том числе забрюшинного пространства и малого таза), щитовидной железы, молочных желез, сердца и сосудов.
По сравнению с перечисленными выше направлениями применения эхо графии ультразвуковое исследование челюстно-лицевой области выполняется существенно реже. Это связано, с одной стороны, с клинической обособленностью стоматологии и челюстно-лицевой хирургии, не позволяющей врачам ультразвуковой диагностики общей практики получить достаточный опыт исследований данной области, а с другой — с некоторым консерватизмом стоматологов и челюстно-лицевых хирургов, считающих основным для них диагностическим методом рентгенологическое исследование. Их скептицизм в отношении ультразвукового исследования основан на том, что практически все мягкотканные структуры челюстно-лицевой области доступны пальпации, а кожа и слизистые оболочки — осмотру.
Однако, отдавая дань истории развития ультразвуковой диагностики, необходимо упомянуть, что объектом самых первых (тогда еще одномерных — в А-режиме) эхографических исследований, выполненных группой исследователей под руководством D. Howry в 1955 г., были околоушные железы.
УЗИ мягких тканей лица и шеи в его современном варианте не требует применения каких либо специальных ультразвуковых сканеров или датчиков и может быть выполнено на оборудовании, предназначенном для исследования периферических структур: вполне достаточными являются линейные датчики с частотой колебаний 5,0-7,5-9,0 МГц. Чрескожная эхография обладает достаточно высокой информативностью и в основном удовлетворяет запросам клиницистов: практически все отделы лица и шеи (включая тело и корень языка) доступны эхографическому исследованию с использованием наружных датчиков. Недоступными являются лишь верхние отделы окологлоточного пространства и крылочелюстное пространство, экранируемые ветвью нижней челюсти.
Возрастных ограничений и специальной подготовки пациента к проведению эхографического исследования не требуется.
Для врача ультразвуковой диагностики челюстно-лицевая область может представлять большой профессиональный интерес, поскольку здесь встречаются заболевания всех нозологических групп (от воспалительных, аутоиммунных и дегенеративно-дистрофических до опухолевых), а также разнообразные пороки развития (ангиодисплазии, лимфангиомы, врожденные кисты). Дифференциально диагностические сложности увеличиваются из-за того, что челюстно-лицевая область является зоной массивного инфицирования и существование первично невоспалительных заболеваний нередко маскируется присоединением воспали тельного процесса со всем спектром (от стертых до клинически выраженных) его признаков.
Сложность анатомического строения челюстно-лицевой области создает дополнительные трудности для трактовки результатов ультразвукового исследования. Вместе с тем анатомическая детализация имеет большое значение, поскольку определение органопринадлежности патологического процесса и уточнение топографо-анатомических особенностей его распространения являются одной из важнейших задач диагностики наряду с идентификацией нозологической формы заболевания. Этот момент приобретает особую актуальность, если учитывать, что при операциях именно на челюстно-лицевой области перед хирургами особенно остро стоит задача поиска компромисса между выбором оптимального доступа для осуществления максимально возможной радикальности вмешательства и нанесением возможно меньшего эстетического ущерба лицу пациента.
Частные вопросы диагностики
В настоящее время благодаря внедрению ультразвуковых диагностических технологий в акушерскую практику челюстно-лицевая область становится объектом врачебного интереса еще до рождения ребенка. Это делает доступным внутриутробное выявление расщелин и других пороков развития лица и шеи плода, ряда синдромов, имеющих лице вые признаки (синдромы Дауна, Турнера, Гольденхара и т.д.), а также распознавание тератом, гемангиом и лимфангиом плода.
Своевременное обнаружение этих изменений заставляет в ряде случаев пересмотреть подход к тактике ведения беременности или предусмотреть необходимость выполнения определенных организационно-тактических и лечебных мероприятий в перинатальном и неонатальном периодах. Это касается, в частности, расширения акушерской бригады с привлечением челюстно-лицевых хирургов для оказания возможно более ранней специализированной помощи.
Ультразвуковое исследование вносит существенный вклад в диагностику за болеваний больших слюнных желез.
При воспалительных заболеваниях околоушных желез эхография позволяет провести дифференциальную диагностику различных форм паротита, выявить сиалодохит — воспаление в протоках слюнных желез, распознать воспаление внутрижелезистых лимфатических узлов (лимфаденит) и уточнить его стадию. Все это по существу является разграничением хирургической и нехирургической патологии околоушных желез (рис. 1-7).
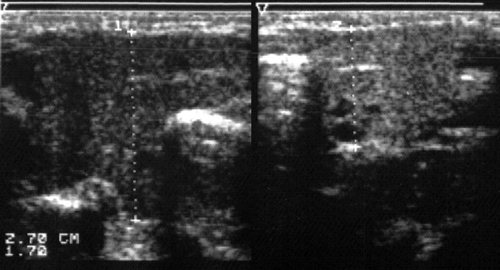
Рис. 1.
Правосторонний острый паротит.
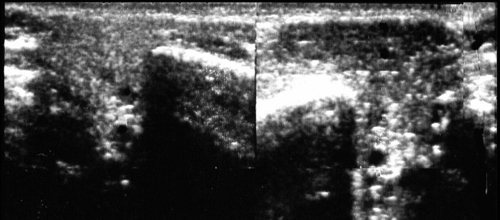
Рис. 2.
Левосторонний хронический паренхиматозный паротит.
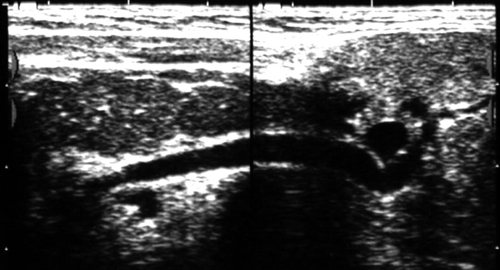
Рис. 3.
Сиалодохит левой поднижнечелюстной железы.
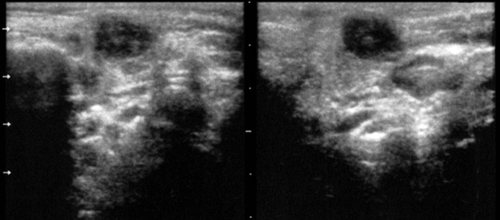
Рис. 4.
Острый серозный лимфаденит в левой околоушной железе (в двух плоскостях сканирования).
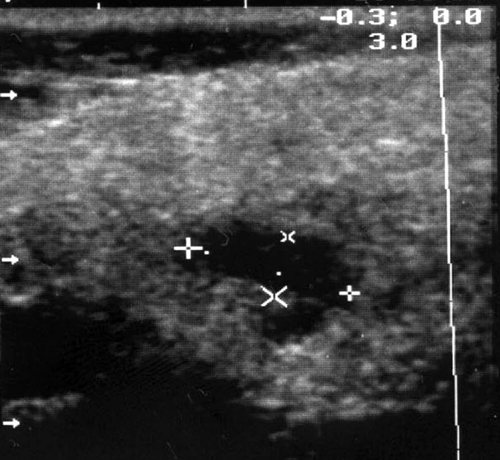
Рис. 5.
Острый серозный лимфаденит в левой околоушной железе с ограниченным периаденитом.
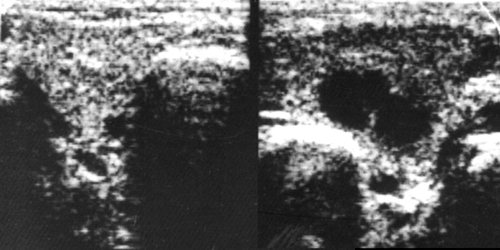
Рис. 6.
Острый серозный лимфаденит с распространенным периаденитом (лимфогенный паротит, паротит Герценберга) в левой околоушной железе.
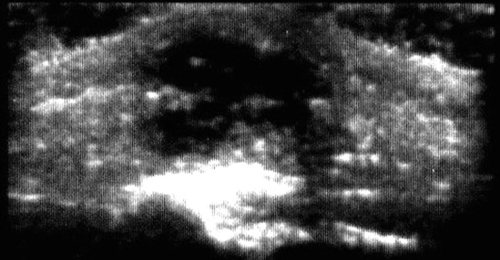
Рис. 7.
Гнойный лимфаденит в околоушной железе (абсцесс околоушной железы).
При слюннокаменной болезни, наиболее часто встречающейся в поднижнечелюстных железах, ультразвуковое исследование позволяет выявить конкременты независимо от их расположения (в паренхиме железы, внутрижелезистых протоках, выводном протоке) и степени их минерализации, уточнить наличие сиаладенита — воспаления паренхимы железы, которое может быть самостоятельным или сопутствовать слюннокаменной болезни (рис. 8-11).
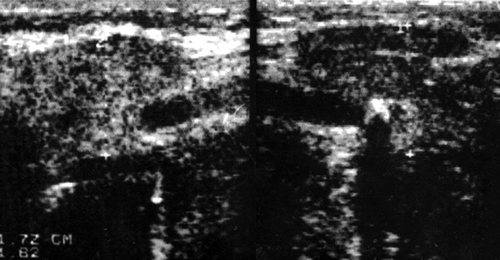
Рис. 8.
Слюннокаменная болезнь. Обызвествленный конкремент в области перегиба выводного протока (типичное место) левой поднижнечелюстной железы. Сопутствующий сиаладенит.
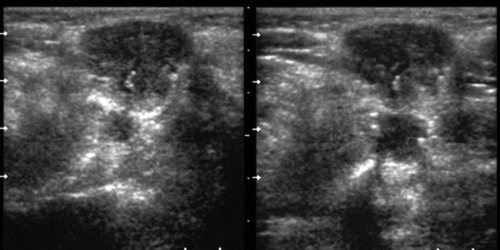
Рис. 9.
Слюннокаменная болезнь. Необызвествленный конкремент в ампулярной части выводного протока поднижнечелюстной железы.
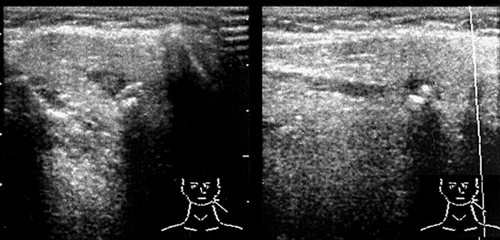
Рис. 10.
Слюннокаменная болезнь. Обызвествленные конкременты в паренхиме левой поднижнечелюстной железы. Перифокальный отек паренхимы железы.
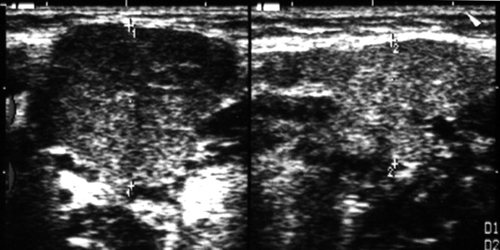
Рис. 11.
Сиаладенит правой поднижнечелюстной железы.
Применение эхографии при внеорганных воспалительных процессах на лице и шее позволяет различить гнойное (абсцесс, флегмона) и негнойное (ин фильтрат) поражение мягких тканей, а при выявлении гнойного поражения точно локализовать скопления гноя (рис. 12-14).
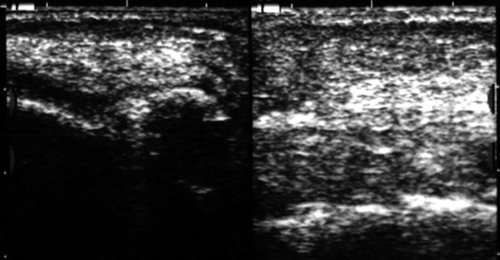
Рис. 12.
Инфильтрат левой щечной области.
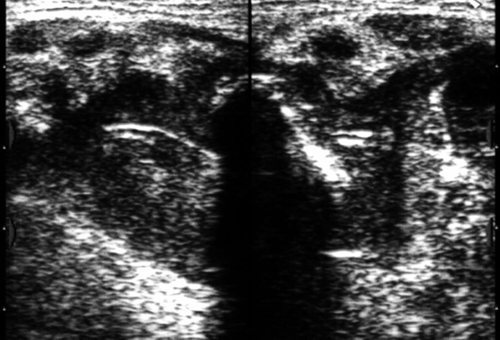
Рис. 13.
Флегмона поднижнечелюстной области после вскрытия и дренирования (виден дренаж).
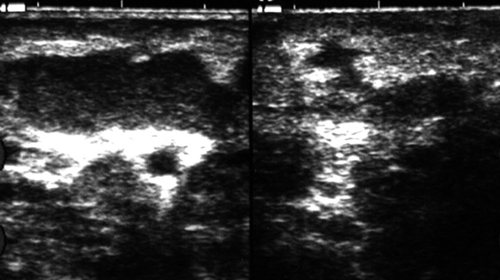
Рис. 14.
Абсцесс поднижнечелюстной области.
Визуализация наружной (вестибулярной) поверхности челюстных костей дает возможность установить периостит, являющийся одной из наиболее частых причин воспалительных изменений мягких тканей лица (рис. 15).
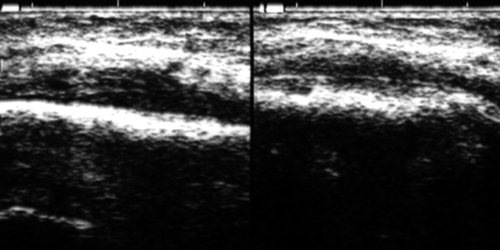
Рис. 15.
Серозный периостит нижней челюсти справа. Инфильтрат в мягких тканях правой щеки.
Исключительно развитая лимфатическая система лица и шеи вносит существенную специфику в спектр заболеваний данной области. Это касается как воспалительных, так и невоспалительных поражений лимфатических узлов. Эхо графическое исследование позволяет визуализировать измененные лимфатические узлы и по ряду опорных признаков (количество измененных узлов, их величина, форма и пропорции, характер контуров, наличие или отсутствие включений и их распределение в узле, степень понижения эхогенности) с высокой степенью достоверности реконструировать происходящие в лимфатическом узле процессы.
В структуре воспалительных заболеваний мягких тканей челюстно-лицевой области воспалительные поражения лимфатических узлов занимают одно из первых мест. Эхографическое исследование позволяет достоверно отличить реактивную (воспалительную) гиперплазию лимфатических узлов от их истинного воспаления — лимфаденита (рис. 16-18).
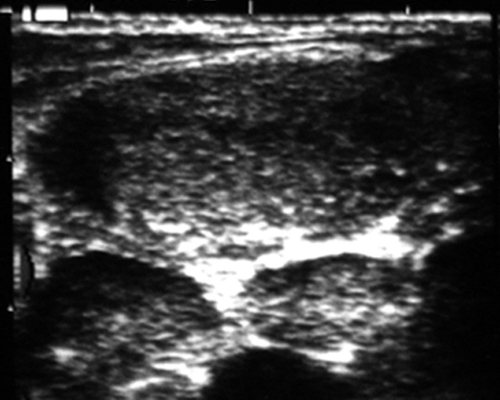
Рис. 16.
Острая реактивная (воспалительная) гиперплазия лимфатического узла ше.
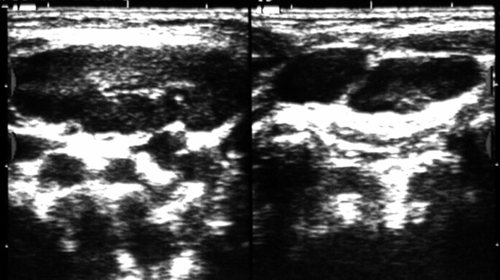
Рис. 17.
Хроническая реактивная (воспалительная) гиперплазия лимфатического узла шеи.
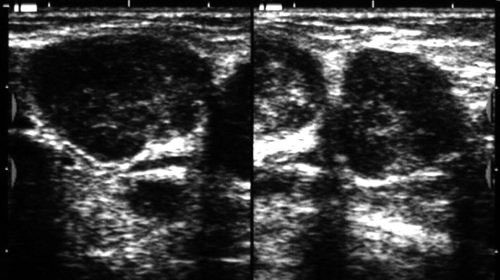
Рис. 18.
Острый серозный лимфаденит шеи.
Ключевым моментом в выборе метода лечения лимфаденита является определение характера (стадии развития) воспали тельного процесса: серозное или гнойное поражение лимфатического узла. Эхографическое исследование даже в В-режиме дает возможность с высокой степенью достоверности решить этот вопрос, а применение методик визуализации кровотока (цветового допплеровского картирования, энергетического допплеровского картирования) позволяет выявить процесс гнойного расплавления на самом раннем его этапе (рис. 18-21).
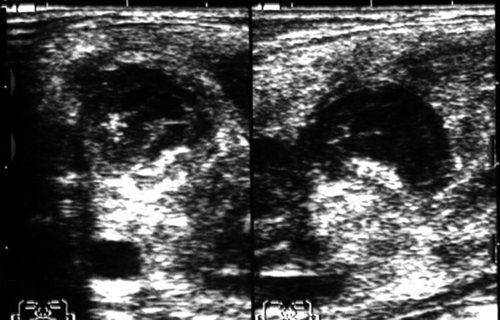
Рис. 19.
Гнойный лимфаденит шеи с периаденитом.
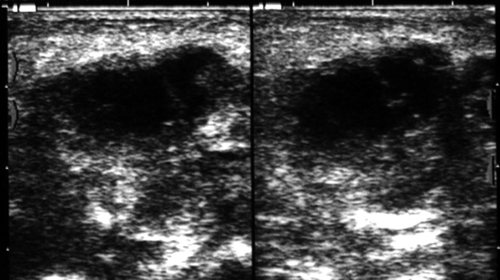
Рис. 20.
Гнойный лимфаденит поднижнечелюстной области.
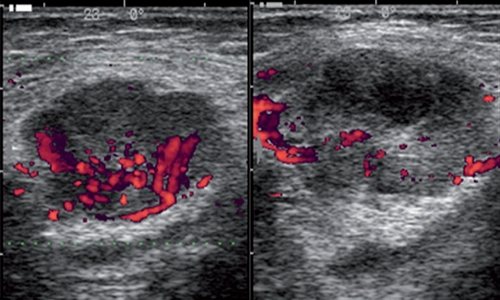
Рис. 21.
Допплерографическая динамика процесса гнойного расплавления лимфатического узла (за 3 дня).
Все это дает возможность рационально подойти к сочетанию методов консервативной терапии и хирургического лечения, выбрать адекватную тактику лечения, избежав применения неоправданных методов лечения. В повседневной практике нередко встречается метастатическое поражение лимфатических узлов шеи, а также их вовлечение в патологический процесс при лимфопролиферативных заболеваниях. Эхографическое исследование позволяет с высокой степенью достоверности различить эти группы заболеваний, дифференцировать эти варианты поражения от воспалительных изменений лимфатических узлов.
При травме стеклом, деревянными и пластмассовыми предметами, а также после огнестрельных ранений и дорожно-транспортных происшествий в мягких тканях лица и шеи нередко остаются инородные тела, своевременное обнаружение которых позволяет максимально эффективно провести первичную хирургическую обработку раны и снижает риск присоединения воспаления.
После огнестрельных ранений в мягких тканях обычно остаются множественные и, как правило, металлические инородные тела, высокая рентгеноконтрастность которых позволяет при традиционном рент генологическом исследовании увидеть даже мельчайшие из них и определить их скелетотопию. В этих случаях эхография, конечно, уступает рентгенологическому исследованию в определении количества и размеров инородных тел, однако выполнение ультразвукового исследования, безусловно, необходимо для уточнения их органотопии по отношению к мягкотканным структурам — сосудистому пучку, мышцам и фасциям.
В тех же случаях, когда в мягких тканях находятся стекла, пластмассовые или деревянные инородные тела, эхография является по сути единственным методом, позволяющим изучить зону инфильтрата, получить изображение инородных тел, определить их количество, величину, рас положение и органотопию (рис. 22-26).
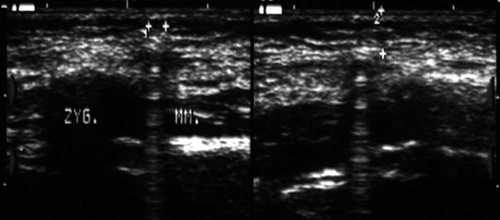
Рис. 22.
Инородное тело в мягких тканях левой околоушно-жевательной области (металлический шарик — пуля пневматического ружья).
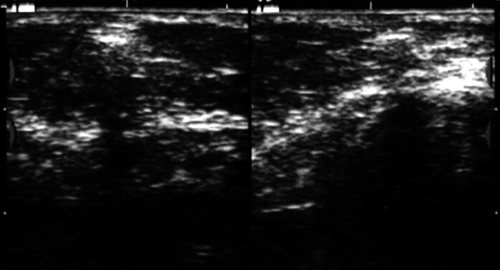
Рис. 23.
Инородное тело в подкожной клетчатке левой щеки — осколок стекла.
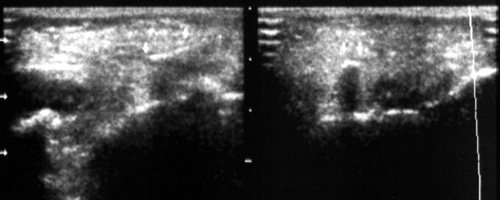
Рис. 24.
Инородное тело в левой щечной области — щепка.
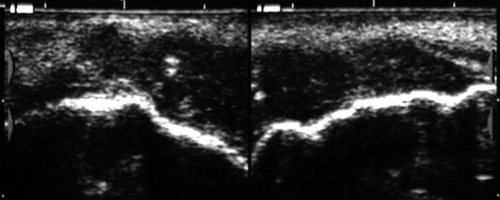
Рис. 25.
Инородные тела в келлоидном рубце нижней губы — мелкие камни и крошки асфальта (после дорожно-транспортного происшествия).
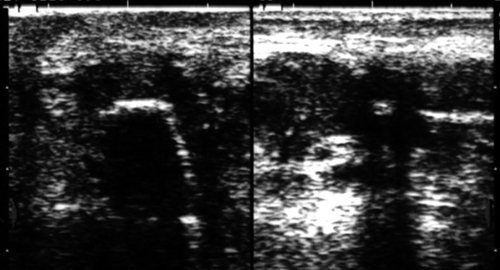
Рис. 26.
Инородное тело в поднижнечелюстной области — фрагмент пластикового катетера.
Существенную долю среди заболеваний челюстно-лицевой области составляют врожденные кисты шеи и полости рта. Эхографическое исследование дает возможность визуализировать их, уточнить структуру и органотопические характеристики, на основании чего строится дифференциальная диагностика.
Среди врожденных кист шеи и полости рта различают: тиреоглоссальные (срединные) и бранхиальные (боковые) кисты и свищи, ретенционные кисты подъязычной железы, а также дермоидные кисты.
Настоятельная необходимость про ведения отличительного распознавания групповой принадлежности врожденных кист и свищей диктуется обязательностью их радикального иссечения во избежание рецидива. И если для дермоидных кист и ретенционных кист подъязычной железы характерны четкое отграничение и отсутствие свищевых ходов, то тиреоглоссальные кисты обычно имеют связь с подъязычной костью и корнем языка, а бранхиальные кисты нередко связаны свищевым ходом с боковой стенкой глотки (рис. 27-30).
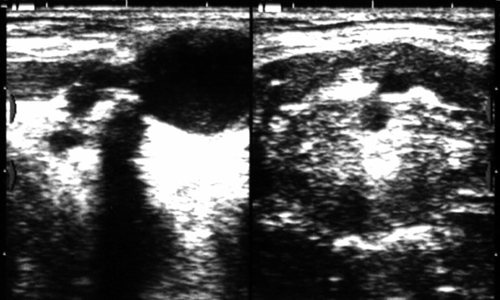
Рис. 27.
Тиреоглоссальная (срединная) киста шеи. Имеется связь с подъязычной костью и корнем языка.
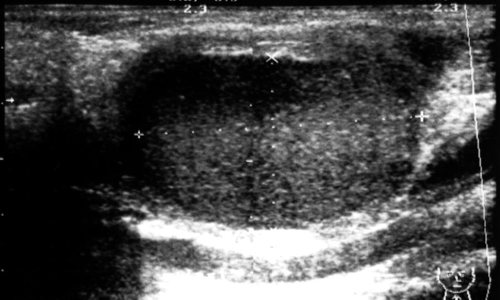
Рис. 28.
Бранхиальная (боковая) киста шеи. Соотношение с сосудистым пучком шеи (сдавление внутренней яремной вены и оттеснение общей сонной артерии).
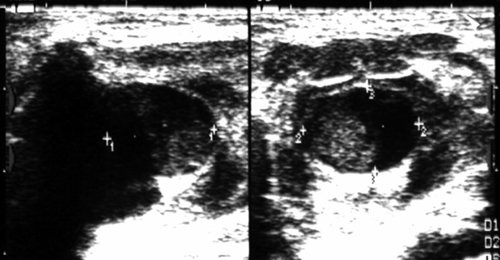
Рис. 29.
Дермоидная киста дна полости рта.
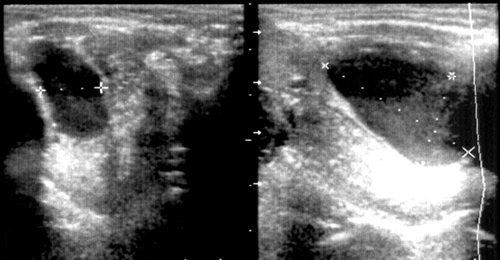
Рис. 30.
Ретенционная киста правой подъязычной железы.
Клиницистам хорошо известны трудности отличительного распознавания нагноившихся кист и абсцедирующего лимфаденита. Специфика эхографической картины позволяет не только раз решить возникающие дифференциально-диагностические сложности, но и определить выраженность рубцовых изменений вокруг кисты.
Врожденные кисты шеи и полости рта нередко приходится дифференцировать с кистозной формой лимфангиомы, которая по сути является пороком развития лимфатических сосудов. Для кистозной лимфангиомы более свойственны много камерность полостей или множественность кистовидных образований, а также значительная распространенность. Все эти признаки отчетливо выявляются эхографически. В случаях однокамерности и ограниченной распространенности лимфангиомы дифференциальная диагностика в значительной степени затруднена (рис. 31).
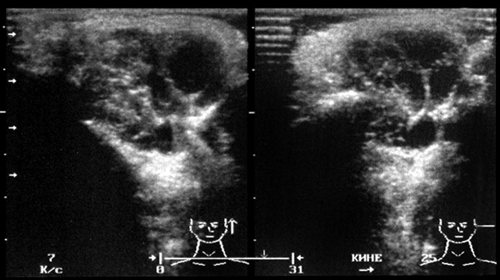
Рис. 31.
Лимфангиома левой околоушной железы.
В области лица и шеи нередко встречаются патологические образования из кровеносных сосудов — так называемые «гемангиомы», которые в большинстве случаев (до 95-97%) являются сосудистыми гиперплазиями и пороками раз вития сосудов (ангиодисплазиями). Истинные сосудистые опухоли встречаются лишь в 3-5% наблюдений.
При этом в патологический процесс может вовлекаться либо только сосудистая периферия — капилляры, либо только более крупные сосуды с формированием артериовенозных коммуникаций (соустий, свищей), возможно сочетание этих вариантов. Диспластические изменения могут локализоваться лишь в венозной части сосудистого русла, такой вариант поражения обозначается понятием «венозная дисплазия» (рис. 32).
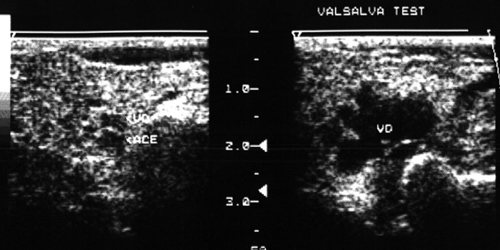
Рис. 32.
Венозная дисплазия правой околоушной железы.
Сосудистые образования могут иметь диффузное распространение в мягких тканях или быть четко отграниченными, а также иметь свои особенности гемодинамики (рис. 33).
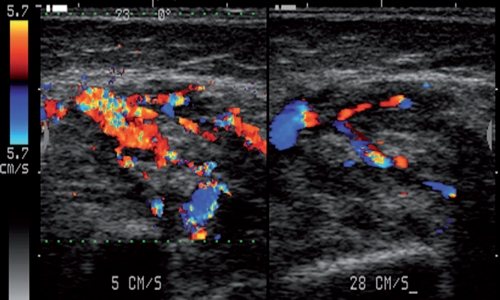
Рис. 33.
Сосудистая гиперплазия правой щечной области.
Все эти факторы влекут за собой необходимость индивидуального подхода к выбору метода и тактики лечения. Эхографическое исследование, позволяя определить основные морфологические и гемодинамические параметры сосудистых образований лица и шеи, является эффективным методом их диагностики.
Весьма существенная роль принадлежит эхографии в распознавании опухолей слюнных желез. Возможность детальной оценки контуров новообразования и его внутреннего строения (эхоструктуры) позволяет с высокой достоверностью отличить доброкачественные опухоли слюнных желез от злокачественных опухолей (рис. 34-36).
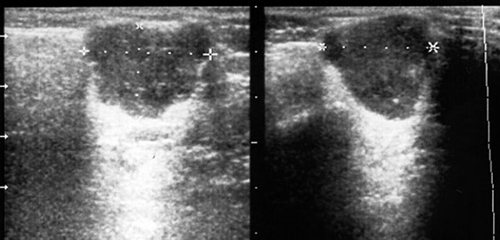
Рис. 34.
Полиморфная аденома левой околоушной железы.
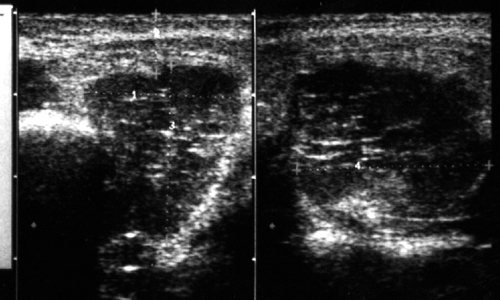
Рис. 35.
Липома левой околоушной железы.
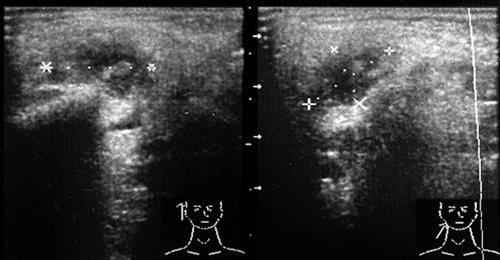
Рис. 36.
Злокачественная опухоль правой околоушной железы (гистологически: недифференцированная карцинома).
Большое значение при уточнении характера и распространенности опухолевого процесса имеет также оценка состояния регионарных лимфатических узлов, в чем эхографическое исследование является признанным лидером (рис. 37).
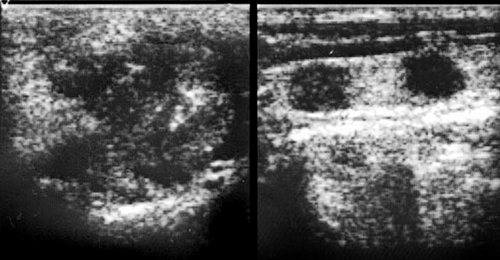
Рис. 37.
Злокачественная опухоль левой околоушной железы (гистологически: аденокистозная карцинома). Метастатическое поражение регионарных лимфатических узлов.
Обилие лимфоидной ткани в околоушных железах обусловливает высокую частоту их поражения доброкачественными и злокачественными лимфопролиферативными заболеваниями, которые также имеют свои характерные эхографические признаки (рис. 38-39).
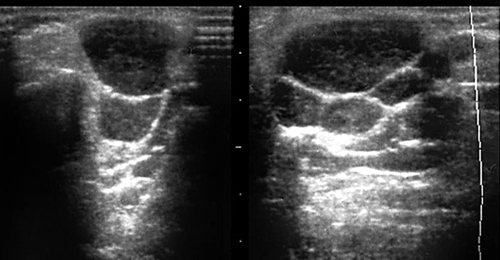
Рис. 38.
Поражение левой околоушной железы при лимфопролиферативном заболевании (гистологически: лимфогранулематоз).
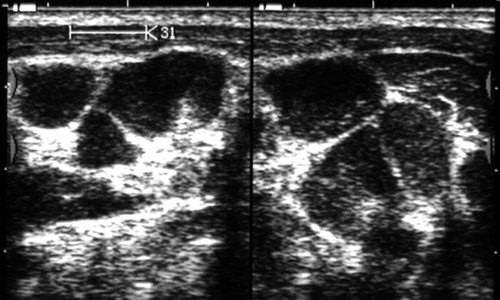
Рис. 39.
Поражение лимфатических узлов шеи при лимфопролиферативном заболевании (гистологически: лимфосаркома).
Ни в коей мере не противопоставляя УЗИ челюстно-лицевой области традиционному клиническому обследованию пациента, есть все основания утверждать, что применение эхографии, безусловно, показано не только в диагностически неясных случаях, но даже при уже установленном диагнозе, когда метод позволяет выявить индивидуальные особенности течения заболевания, которые могут иметь существенное значение при планировании лечения пациента.
Неинвазивность и безвредность ультразвукового исследования дает возможность проводить его многократно для контроля за динамикой патологического процесса и оценки эффективности лечебных мероприятий.
Высокая информативность эхографического исследования (достигающая в целом 95-98%) позволяет ограничить применение рентгенологических методик (традиционной рентгенографии, сиалографии, ангиографии), значительно реже использовать инвазивные диагностические вмешательства (биопсию мягких тканей) и более рационально подойти к применению таких дорогостоящих исследований, как компьютерная и магнитно-резонансная томография.
УЗИ аппарат RS85
Революционные изменения в экспертной диагностике.
Безупречное качество изображения, молниеносная скорость работы, новое поколение технологий визуализации и количественного анализа данных УЗ-сканирования.
Почему обращаются к нам?
- Без очередей
Не надо ждать мы работаем по предварительной записи
- Все за один день
Прием врача, диагностика и лечение в день обращения
- Снимем боль
Поможем снять боль всего за 1-2 визита к нам
- Гарантируем
Профессиональный подход доступные цены и качество
- Приём врача 0 руб!
При курсовом лечении все консультации бесплатны
- Три варианта лечения
Подберем несколько вариантов, предложим оптимальное лечение
Часто задаваемые вопросы
- Больно ли делать УЗИ обследование?
Нет, это не инвазивный и безболезненный метод диагностики.
- Для постановки диагноза УЗИ будет достаточно?
Все зависит от заболевания, для некоторых болезней достаточно только УЗИ, а какие-то потребуют более глубокого обследования, например магнитно-резонансной томографии или анализов крови.
- Заменяет ли УЗИ рентгенографию сустава?
Нет, УЗИ не дает возможность оценить характер перелома кости, наличие осколков и смещения. Поэтому при травмах и подозрении на перелом лучше сначала провести рентген-диагностику.
- Как проводят УЗИ суставов и мягких тканей?
Все предельно просто: врач наносит специальный гель на исследуемую область, этот гель помогает ультразвуку проникать в ткани, и с помощью датчика проводит осмотр тканей и процессов происходящих под кожей.
- Как часто можно делать УЗИ?
Метод ультразвуковой диагностики абсолютно безвреден, при необходимости можно делать столько раз, сколько нужно.
- Можно ли после УЗИ получить консультацию специалиста?
Да можно получить консультацию профильного специалиста — травматолога, ортопеда, физиотерапевта или спортивного врача. Также у нас можно пройти и лечение, причем приступить можно уже в день обращения к нам.
Нужна ли подготовка?
Перед МРТ мягких тканей необходимо предупредить врача о возможных противопоказаниях и сопутствующих заболеваниях. Следует сообщить о наличии кардиостимулятора, инсулиновой помпы, сосудистых клипс и других изделий медицинского назначения.
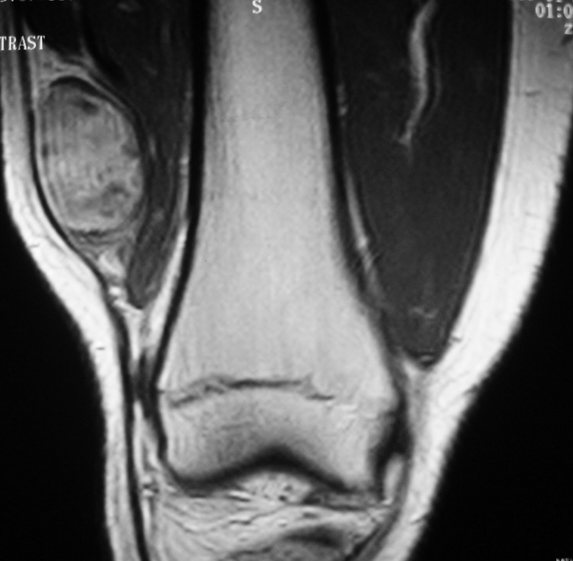
Саркома мягких тканей бедра на МРТ
Женщинам, предполагающим беременность, проводят дополнительное обследование с целью уточнения состояния. Нативная процедура противопоказана в первом триместре, контрастную МРТ в период гестации не назначают.
Кормящие мамы перед томографией с усилением сцеживают молоко для ребенка. После введения контраста в течение 6-12 часов запрещено прикладывать малыша к груди.
МРТ мягких тканей не требует соблюдения специальной диеты. Пациенту рекомендуют придерживаться обычного рациона. Ограничения распространяются на употребление алкогольных напитков: за 2-3 дня до процедуры спиртное исключают.
За час до контрастной МРТ нужно легко перекусить. Перед сканированием пациент снимает украшения, аксессуары, пирсинг из металла.