| Комплекс. УЗИ СКРИНИНГ (брюшная полость, почки, надпочечники) | 2800 |
| Комплекс. УЗИ СКРИНИНГ ДЛЯ МУЖЧИН (брюшная полость, почки, надпочечники, предстательная железа, мочевой пузырь с определением остаточной мочи, щитовидная железа) | 5000 |
| Комплекс. УЗИ СКРИНИНГ ДЛЯ ЖЕНЩИН (брюшная полость, почки, надпочечники, мочевой пузырь, органы малого таза, молочные железы, щитовидная железа) | 5000 |
| Акушерство и Гинекология | |
| УЗИ органов малого таза (трансабдоминально) | 1500 |
| УЗИ органов малого таза (трансвагинально) | 1750 |
| Узи молочных желез | 1500 |
| Узи молочных желез с допплером | 1850 |
| УЗИ 1 триместр (до 10 недель) | 1800 |
| УЗИ 2 триместр (с 11 по 20 недели) | 2000 |
| УЗИ 3 триместр (после 21 недели) | 2200 |
| УЗИ плода 1 триместр до 12 недели (СКРИНИНГ) | 2000 |
| УЗИ плода 2 триместр после 12 недели (СКРИНИНГ) | 2200 |
| УЗ определение пола плода | 1200 |
| УЗИ плода до 21 недели (многоплодная беременность) | 2200 |
| УЗИ плода с 21 недели (многоплодная беременность) | 3500 |
| Исследование плода 3D-4D | 3500 |
| Исследование плода 3D-4D (многоплодная беременность) | 5000 |
| Допплер сосудов | 1200 |
| УЗИ контроль растущего фолликула (фолликулометрия) | 900 |
| УЗИ проходимости маточных труб (Эхогистеросальпингография (ЭхоГСГ) | 7000 |
| Брюшная полость | |
| УЗИ органов брюшной полости(без почек)с допплером при необходимости | 2000 |
| УЗИ желчного пузыря | 1500 |
| УЗИ желчного пузыря с определением функции | 1700 |
| УЗИ селезенки | 1200 |
| УЗИ печени | 1200 |
| УЗИ поджелудочной железы | 1000 |
| Кардиология | |
| Эхокардиография (ЭХО-КГ / УЗИ сердца) | 3000 |
| Сосуды | |
| УЗДГ БЦА (ультразвуковая допплерография брахиоцефальных артерий) | 2500 |
| УЗИ артерий верхних конечностей | 2200 |
| УЗИ артерий нижних конечностей | 2700 |
| УЗИ вен нижних конечностей | 2500 |
| УЗИ артерий и вен нижних конечностей | 4000 |
| МАЛЫЕ ОРГАНЫ | |
| Узи щитовидной железы | 1500 |
| Узи слюнных желёз | 1200 |
| УЗИ лимфатических узлов | 1200 |
| УЗИ мягких тканей | 1500 |
| УРОЛОГИЯ | |
| УЗИ почек и надпочеников | 1500 |
| УЗИ мочевой пузырь | 1100 |
| УЗИ предстательной железы и мочевого пузыря с определением остаточной мочи (трансабноминально) | 1800 |
| УЗИ предстательной железы (трансректально) | 1800 |
| УЗИ надпочечников | 1100 |
| УЗИ полового члена | 1100 |
| УЗИ органов мошонки | 1800 |
| ОРТОПЕДИЯ | |
| УЗИ сустава | 1500 |
| УЗИ шейного отдела позвоночника | 2000 |
| УЗИ поясничного отдела позвоночника | 2000 |
Как правило, селезенку проверяют, когда делают УЗИ брюшной полости. Обследование в обязательном порядке назначают людям с хроническим циррозом или гепатитом и с заболеваниями лимфатической системы.
Врачи рекомендуют проверить селезенку отдельно, если есть подозрение на лейкемию, новообразования (опухоли и кисты), увеличение в размерах и другие аномалии в развитии и положении органа. Селезенку проверяют при таких инфекционных заболеваниях, как туберкулез, сифилис, брюшной тиф, мононуклеоз, сепсис и при травмах живота.
В каких случаях врач назначает УЗИ селезенки
Ультразвуковое исследование не имеет противопоказаний и ограничений по количеству проведенных сеансов. При помощи УЗИ можно контролировать динамику лечения сколь угодно часто.
В норме селезенка располагается в левом подреберье, ее контур не выходит за край линии ребер. При заболевании селезенка увеличивается в размерах, выступает из под грудной клетки, что заметно при пальпации. Чтобы уточнить причину изменений, врач назначает УЗИ.
Исследование проводят:
- при подозрении на травму селезенки;
- воспалении;
- аномалиях развития — блуждающей селезенке, развитии добавочной доли;
- злокачественных или доброкачественных новообразованиях.;
- нарушениях функции кроветворения;
- инфекционных заболеваниях — сифилисе, сепсисе;
- хронических заболеваниях органов ЖКТ;
- портальной гипертензии;
- профилактических обследованиях после перенесенной операции.
Метод позволяет быстро обнаружить абсцессы, травматическое омертвение, кровоизлияния или разрывы тканей, кисты.
Недостатком УЗИ селезенки считается недостаточная точность метода при одиночном обследовании органа. Но при комплексном УЗИ органов брюшной полости информация максимально точна.
Показания к исследованию селезенки
Главным показанием к УЗИ селезенки является боль, которой дают о себе знать многие заболевания. Если после первичного осмотра врача ситуация не проясняется, а анализы не дали результата, в большинстве случаев назначают УЗИ селезенки.
УЗИ селезенки назначают при предположительном увеличении органа, чтобы подтвердить или опровергнуть это, а также выяснить причину при положительном ответе. Кроме того, абсолютным показанием к УЗИ селезенки являются такие заболевания, как цирроз печени, лейкоз, инфекционные заболевания. УЗИ селезенки могут назначить для определения расположения метастазов злокачественной опухоли и при травматических повреждениях брюшной полости.
Что показывает УЗИ селезенки
Ультразвуковое исследование селезенки может выявить:
- патологию печени;
- опухолевый процесс;
- развитие инфекции: токсоплазмоз, скарлатину, малярию, мононуклеоз, эндокардит;
- повреждения в результате травмы;
- воспалительный процесс;
- аутоиммунные заболевания;
- нарушение функции кроветворения;
- наследственные заболевания, вызванные деформацией генов;
- нарушение структуры в результате инфаркта, гематомы, абсцесса, кисты.
У детей увеличение селезенки может указывать на нарушение синтеза гемоглобина при анемии и сидеропении, лейкемию, врожденную патологию сердечной мышцы, туберкулез, брюшной тиф.
Как подготовиться к исследованию
В экстренных случаях врач проведет ультразвуковое исследование без предварительной подготовки пациента. Так обследуют пострадавших в авариях, при побоях, в случае сильного ушиба. Если быстро выявить разрыв органов в брюшной полости, внутреннее кровотечение — драгоценное время для оказания помощи не будет упущено.
При плановых мероприятия подготовка пациента начинается за три дня до исследования.
Рекомендуется:
- Исключить из рациона капусту, выпечку и сладости, молоко, бобовые, кофе, газированные напитки и другие продукты, которые способствуют газообразованию. Наполненные газом кишечные петли не дают оценить форму и положение селезенки.
- Ничего не есть на протяжении 9 часов до исследования.
- Принимать сорбенты, ветрогонные и ферментные препараты для пищеварения за 12 часов до исследования.
- Пациентам, которые страдают запорами, принять легкое растительное слабительное или сделать очистительную клизму.
Если накануне обследование газообразование повышено — следует принять активированный уголь в расчете одна таблетка на килограмм массы пациента.
На протяжении суток до процедуры не следует курить и принимать спиртное. Иначе спазм желудка повлияет на состояние селезенки и результат обследования теряет информативность. Нельзя жевать жевательную резинку.
Если УЗИ селезенки необходимо сделать ребенку, можно ограничиться 3–6 часами голода. Чем старше ребенок, тем продолжительнее должна быть пищевая пауза. Пить можно только чистую негазированную воду, но за час до исследования пить воду запрещено.
Ребенка следует подготовить к исследованию психологически, уговорить, предложить предстоящее исследование в качестве основы для новой игры. Необходимо, чтобы малыш смог расслабиться и спокойно лежать на кушетке, чтобы у врачу хватило времени для исследования.
Эхография селезенки у детей и подростков

УЗИ аппарат HM70A
Экспертный класс по доступной цене.
Монокристальные датчики, полноэкранный режим отображения, эластография, 3D/4D в корпусе ноутбука. Гибкая трансформация в стационарный сканер при наличии тележки.
Клинико-эхографическая семиотика
Селезенка редко поражается первично, но практически всегда изменяется при гематологических, онкологических, иммунных, сосудистых, инфекционных, системных заболеваниях. Однако обнаружить эти изменения непросто. Ситуацию с выявлением патологии селезенки и возможностью динамического наблюдения радикально изменили ультразвуковые исследования.
Селезенка — уникальный орган даже по своему генезу. Все непарные органы нашего тела закладываются по средней линии. Селезенка — исключение. Она появляется на 4-й неделе внутриутробного развития из мезенхимального выпячивания на левой стороне дорсального мезогастрия из клеток как поверхностной, так и глубокой мезенхимы. На 20-й неделе гестации в селезенке появляются очаги гемопоэза. Селезенка — лимфатический орган, включенный в систему кровообращения. Это единственный лимфатический орган, где существуют теснейшие связи лимфатической ткани, кровеносных сосудов и клеток ретикулоэндотелиальной системы [1]. Кровообращение в селезенке не менее уникально, есть два типа кровотока по селезенке — открытый и закрытый. При закрытом типе циркуляции центральная артерия снабжает кровью белую пульпу, кровь проходит непосредственно через маргинальную зону синусов и дренируется в венозные синусы. При открытом типе циркуляции центральная артерия снабжает кровью красную пульпу и распадается на капилляры, дренирующиеся в паренхиму. Только оттуда кровь попадает в венозные синусы, собирающиеся в трабекулярные вены и впадающие в области ворот в общую вену селезенки. По закрытому контуру проходит 10% поступающей крови, по открытому — 90%. Смешанный тип циркуляции обусловливает фазовость изображения селезенки при компьютерной или магнитно-резонансной сосудистой томографии. Первоначально в раннюю артериальную фазу селезенка предстает негомогенной, позднее, в позднюю артериальную или венозную стадии, — гомогенной.
Функционально и анатомически селезенка полностью формируется только к юношескому возрасту. Так, белая пульпа у детей составляет 30% массы селезенки, у взрослых — 15-20%, после 50 лет — еще меньше. У взрослых селезенка весит около 150 г, у стариков — 100 г. За сутки через селезенку проходит около 300 л крови. Красная пульпа (трабекулярная масса) выполняет функцию депонирования крови, белая пульпа — лимфатический орган.
Развитию ребенка во взрослого и затем инволюции взрослого крепкого человека в старика свойственна физиологическая дискордантность, т. е. разные органы в разные возрастные периоды развиваются или инволюционируют с разной скоростью. При пересчете на массу тела у 10-летнего ребенка лимфоидной ткани в 2 раза (!) больше, чем у 20-летнего крепкого молодого человека [2]. Селезенка — чрезвычайно вариабельный орган. У 0,1% людей селезенка отсутствует (аспления). У большинства таких индивидуумов эта аномалия никак не проявляется. По-видимому, в ряде случаев имеется не истинная аспления, а гетеротопия селезенки. Эхография иногда дает ложноотрицательные заключения при асплении, так как смещенная левая доля печени может быть принята за несуществующую селезенку. Наилучшим методом выявления атопии селезенки является сцинтиграфия с технецием-99m. Истинная аспления может сочетаться с центральным положением печени, трехдолевыми легкими, мальпозицией тонкой кишки.
Возможна полиспления. Наличие дополнительных селезенок может сочетаться с двухдолевыми легкими, трахеоэзофагеальной фистулой, отсутствием или гипоплазией желчного пузыря, атрезией двенадцатиперстной кишки, мальпозицией тонкой кишки, атрезией ануса. Очень редко встречаются сочетания асплении с синдромом Денди — Уокера, расщеплением неба и верхней челюсти, миеломенингоцеле, отсутствием левого надпочечника, гипоспадией. Почти у каждого четвертого имеется дополнительная селезеночная ткань. Чаще всего она обнаруживается в области ворот селезенки, хвоста поджелудочной железы, брыжейки, lig. Colicolienalis, на придатках и в мошонке. Дополнительная селезенка, простирающаяся к почке, симулирует опухоль почки.
Эктопия селезенки может быть как врожденной (наличие дополнительных селезенок или смещение закладки единственной селезенки), так и приобретенной. В последнем случае эктопия может быть при разрыве диафрагмы и смещении селезенки в грудную полость или смещении селезенки в грудную полость при грыже Бохдалека. Описан даже инфаркт селезенки при ее ущемлении в грыжевом отверстии [3].
Селезенка достаточно хорошо фиксирована лиеногастральной и лиеноренальной связками. При отсутствии лиеноренальной связки появляется феномен так называемой подвижной селезенки. Не исключен заворот селезенки (иногда самостоятельно разрешающийся). У детей заворот селезенки чаще всего встречается в возрасте до 1 года, среди взрослых он свойственен женщинам 20-40 лет. Провокаторами могут быть травма, беременность, спленомегалия. Заворот селезенки ведет к нарушению оттока крови, увеличению размеров селезенки, гиперспленизму и ее инфаркту. При допплеровском исследовании кровоток в области ворот селезенки не определяется. Очень редко заворот селезенки приводит к перекруту хвоста поджелудочной железы. Из других аномалий селезенки известна спленогонадная ассоциация. Аномалия только левосторонняя, возникает на 5-6-й неделе внутриутробной жизни. Она обусловлена либо минимальными воспалительными спайками между закладками гонады и селезенки с последующей транслокацией части селезеночной ткани в мошонку, либо тесным контактом закладочных клеток селезенки и половой железы. В большинстве случаев селезенка и яичко в мошонке или селезенка и яичник дискретны и связаны только нежным соединительнотканным жгутиком (дискретный тип спленогонадной ассоциации). При непрерывном типе ассоциации гонада и селезенка связаны селезеночной тканью или фиброзным тяжем с включенными в него дополнительными селезенками. Обычно ортотопно расположенная селезенка не изменена. В редких случаях спленогонадная непрерывная ассоциация сочетается с аномалиями конечностей, челюстей, дополнительными долями легких и печени, атрезией ануса. 50% всех диагностированных случаев спленогонадной ассоциации приходятся на мальчиков до 10 лет. Клинически аномалия проявляется безболезненным увеличением левого яичка без признаков отека мошонки и первоначально трактуется как грыжевое выпячивание. Эхографически обнаруживают дополнительное небольшое (1-2 см в диаметре) образование, расположенное в непосредственной близости от яичка и отличающееся от него по эхотекстуре. Возникают дифференциальнодиагностические сложности при исключении полиорхидии, экстрагонадной опухоли, эпидидимита. Сцинтиграфия с технецием-99m, накапливающимся в селезенке, помогает заподозрить эктопированную селезеночную ткань. Однако окончательный диагноз можно поставить только по результатам операции. Важно, что эхографические находки позволяют избежать орхоэктомии. У девочек аномалия обнаруживается случайно при эхографических исследованиях.
Обилие анатомо-топографических особенностей и сопряженность многих функций в сравнительно небольшом объеме объясняют изменение селезенки в ответ на широкий набор факторов: инфекционных, иммунных, гемодинамических и т. д. Но все они приводят к изменениям размера селезенки и ее плотности.
Термин «спленомегалия» широко применяется для обозначения той или иной степени увеличения селезенки. При спленомегалии различной этиологии в селезенке происходят и разные структурные изменения. Так, при нарушениях оттока крови из селезенки (портальная гипертензия, сдавление v. lienalis) общая длина синусов в результате их новообразования резко увеличивается, а поперечник оказывается меньше, чем в норме. Число клеток стенок синусов уменьшается (на единицу площади стенки синуса, или см²), общее число фагоцитоактивных клеток резко увеличивается. При спленомегалии в ответ на усиленный внутриселезеночный распад эритроцитов увеличиваются расширяются тяжи пульпы с увеличением фагоцитирующих клеток и гиперплазией клеток синусов.
Спленомегалия типична для: аминоацидурии гипердибазической типа I; амилоидоза; Бадда — Киари синдрома; Байлера болезни; бетта-талассемии гомозиготной; болезней накопления холистеринэстеров и триглицеридов; триметиламинурии; винилхлоридной болезни; Вольмана болезни; синдромов Фелти и болезни Стилла; G1M-ганглиозидоза типа I; болезней Гоше, Нимана — Пика и Леттерер — Зиве; гликогеновой болезни (особенно типа 4); иминодипептидурии; прогрессирующей липодистрофии; альфа-маннизидоза; мевалонацидемии; муколипидоза типов II и III; мукополисахаридоза типов IН, II, VI и VII; нейтропении; POEMS-комплекса; сиалидоза; сфероцитоза; синдрома Симпсона — Голаби — Бемеля; Танжера болезни; Циммермана — Лабанда синдрома; симптомокомплекса Штауффера; инфекционных, ревматических заболеваний, гемолитических состояний и портальной гипертензии.
Ультразвуковые исследования являются первыми, а нередко и завершающими при исключении патологии селезенки.
Капсула селезенки чрезвычайно тонкая, поэтому не визуализируется. Но благодаря капсуле изображение края селезенки предстает очень четким, хотя бывает сложно, особенно у полных пациентов, отграничить латеральный край селезенки от брюшной стенки. От капсулы селезенки в паренхиму отходят тончайшие соединительнотканные прослойки, которые намечают деление на дольки, хотя полностью дольчатого строения нет, поэтому орган очень хрупкий, особенно при спленомегалии, когда соотношение паренхимы и соединительной ткани резко изменяется в пользу первой составляющей. В норме эхографическое изображение селезенки гомогенное. Эхогенность селезенки у новорожденных, детей раннего и младшего возраста ниже, чем у взрослых, что объясняется слабым развитием трабекулярной ткани и полностью повторяет возрастную динамику эхоструктуры лимфатических узлов. Эхогенность ворот селезенки выше, чем ее паренхимы. В самой селезенке при использовании датчиков с частотой излучения 3-5 МГц регистрируется большое количество мелких линейных или точечных сигналов. Использование датчиков высокой частоты (13 МГц) позволило доказать, что эти сигналы являются отражением ультразвука от лимфоидных фолликулов (белой пульпы). Коэффициент корреляции с гистологическими находками оказывается очень высоким (r=0,71; p=0,03) [4]. Построение изображения в различных режимах открывает новые перспективы в возможностях оценки структуры селезенки. Ультразвуковое изображение селезенки в режиме МРТ позволяет лучше визуализировать паренхиму, убрать посторонние сигналы (рис. 1).
Рис. 1.
Изображение селезенки в обычном режиме и режиме МРТ.
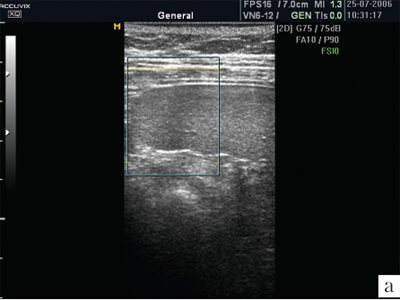
а)
Изображение селезенки при ультразвуковом сканировании в обычном режиме. В паренхиме определяется множество дополнительных эхосигналов.
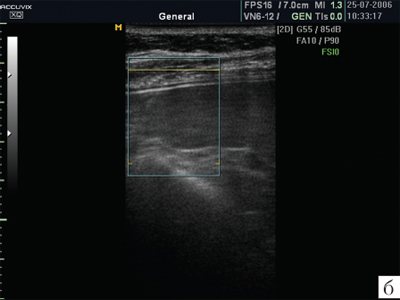
б)
Ультразвуковое изображение селезенки в режиме МРТ. Данный тип построения изображения позволяет лучше визуализировать паренхиму.
Нередко в области ворот селезенки обнаруживается округлое образование диаметром 1-2 см, полностью повторяющее по структуре изображение селезенки. Это образование трактуют как добавочную селезенку. Добавочная селезенка, по данным морфологических исследований, обнаруживается приблизительно в 20-25% случаев. Так как некоторые добавочные дольки селезенки располагаются далеко от нее, в брюшной полости и даже в мошонке, эхографически они выявляются не всегда. После удаления селезенки дополнительная селезенка гипертрофируется и принимает форму обычной селезенки. Именно наличие добавочной селезенки приводит к тому, что рефункционирование селезенки после ее эмболизации наблюдается в 5-10% случаев. Этот процент значительно выше при гемолитических анемиях. По нашим данным, после первой эмболизации рефункционирование селезенки развивается у 40-50% детей и подростков, в связи с чем требуются повторные вмешательства.
Четкость контуров селезенки позволяет достоверно определить ее размеры. В практической работе размер селезенки оценивают по ее длине. A. Doria и соавт. [5] представили в своей работе принятые за рубежом нормативы. Для точного контроля размеров селезенки, выявления скрытой спленомегалии и научных исследований применяется определение объема селезенки по ее размерам в трех плоскостях. Вариации этих размеров при выполнении исследования разными специалистами минимальные, корреляция с данными компьютерной томографии отличная [6, 7].
Изменения эхографической картины селезенки наряду с изменением ее размеров и топики можно представить как гомогенное или очаговое изменение ее структуры.
Частные проблемы
Диффузные изменения селезенки
. Гомогенное изменение структуры селезенки (повышение эхогенности) характерно прежде всего для портальной гипертензии. Это наиболее частое изменение селезенки, известное в клинике внутренних болезней. Эхогенность паренхимы при портальной гипертензии повышается умеренно. При патологии эритропоэза, гиперплазии ретикулоэндотелиальной системы или сердечной недостаточности с застоем крови на периферии эхогенность селезенки не изменяется, хотя ее размеры увеличиваются. Патология грануло-, лимфопоэза и множественная миелома сопровождаются снижением эхогенности паренхимы увеличенной селезенки. Чрезвычайно больших размеров, опускаясь в малый таз, селезенка достигает при хроническом миелолейкозе. Однако эхогенность ее, как правило, не изменяется, паренхима остается однородной. Системные воспалительные заболевания, приводящие к спленомегалии, на первых этапах протекают со снижением эхогенности селезенки, что отражает воспалительный отек органа, но этот этап быстро сменяется повышением эхогенности селезенки.
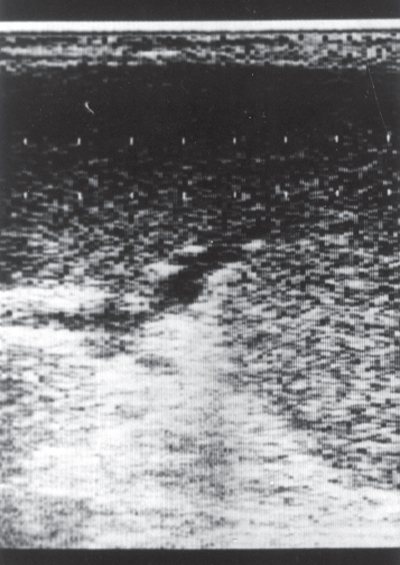
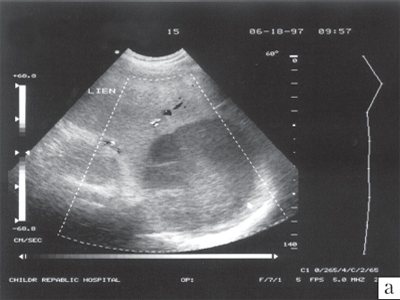
Рис. 2.
Эхограмма селезенки ребенка с амилоидозом. Селезенка резко увеличена в размерах, плотная, сосуды в области ворот расширены.
С изменением эхогенности селезенки протекают многие болезни накопления. Диффузное повышение эхогенности селезенки типично для гликогенозов, болезни Вильсона — Коновалова, болезней перегрузки железом, амилоидоза. При амилоидозе капсула селезенки утолщается. Первоначальное сгущение эхосигналов наблюдается в области ворот, вблизи сосудов, что согласуется с известной склонностью амилоида к накоплению в стенках сосудов и паравазальном пространстве. Затем в паренхиме появляется масса дополнительных эхосигналов различной плотности и размеров. В дальнейшем они полностью замещают паренхиму органа и эхографическая картина напоминает описанную патологоанатомами «сальную» или «глиняную» селезенку (рис. 2).
При болезни Гоше, когда возможно очаговое отложение глюкоцереброзидов, обнаруживаются гипер-, гипоэхогенные или смешанные очаги на фоне повышенной общей эхогенности селезенки.
Локальные (очаговые) изменения селезенки
. Мелкие гиперэхогенные очаги свойственны кальцинатам селезенки. В педиатрической практике они, как правило, являются результатом перенесенной внутриутробной инфекции, обнаруживаются случайно и не сказываются на прогнозе и качестве жизни. Крупные кальцинаты формируются после травм.
Очаговые изменения в селезенке наблюдаются при опухолях. Гиперэхогенные округлые образования типичны для неходжкинских лимфом. Лимфомы — один из немногих типов опухолей, метастазирующих в селезенку. Гипоэхогенные образования («мишеневидная селезенка», «простреленная селезенка») типичны для лимфомы Ходжкина (рис. 3).
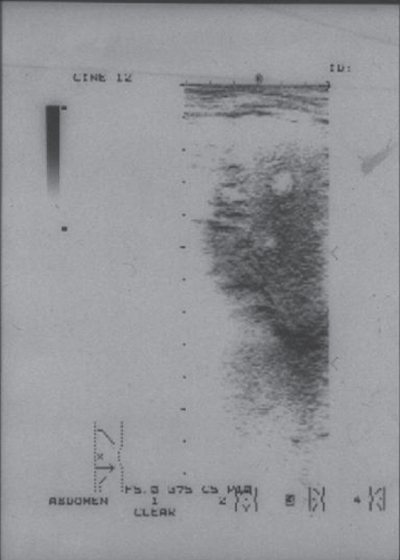
Рис. 3.
Эхограмма селезенки при лимфоме Ходжкина. В паренхиме визуализируются эхонегативные образования.
Возможны три степени поражения селезенки при лимфомах, отражающие три степени риска [8]:
- очаги располагаются отдельно, не сливаются, края органа не изменены;
- очаги сливаются между собой;
- очаги сливаются между собой и деформируют край органа.
Гипоэхогенные очаги, формирующие ту же картину «мишеневидной селезенки», наблюдаются при таком варианте иммунодефицита, как незавершенный фагоцитоз, и по сути являются небольшими абсцессами. В отличие от опухолевых очагов очаги при иммунодефицитах многочисленные и менее однородные (рис. 4).
Метастазы меланомы могут быть как гипер-, так и гипоэхогенными [9].
Большие дифференциально-диагностические сложности возникают при наличии воспалительной псевдоопухоли селезенки. Воспалительная псевдоопухоль может обнаружиться случайно, выглядит как четко очерченная масса, иногда с кальцинатами, напоминает гамартому, лимфому [10]. Гистологически в ней выявляются миофибробласты, воспалительные клетки. По данным иммуногистохимии и гибридизации in situ обнаруживают вирус Эбштейна — Барра [11, 12]. Несмотря на высокую чувствительность методов визуализации, результаты неспецифичны и окончательный диагноз ставится на основе гистологических исследований [13].
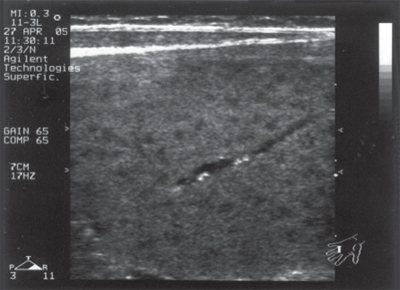
Рис. 4.
Множественные эхонегативные образования в селезенке у ребенка с синдромом первичного иммунодефицита. В просвете сосуда определяются мелкие высокоинтенсивные эхосигналы (кальцинированные тромбы).
Из доброкачественных опухолей селезенки описывают гамартомы, лимфангиомы и гемангиомы. Все эти опухоли закладываются с рождения, но обычно манифестируют на 4-6-м десятилетии жизни. Гемангиомы — наиболее частые первичные опухоли селезенки. Небольшие гемангиомы никак себя не проявляют. Большие гемангиомы предстают как объемное образование в левом подреберье, болезненное при тромбировании. Тромбирование гигантской гемангиомы проявляется анемией, тромбоцитопенией и коагулопатией потребления (синдром Казабаха — Мерритта). Эхографически гемангиома выглядит как поликистозное образование, в котором возможны кальцинаты. Крупные гемангиомы селезенки обычно сочетаются с гемангиомами других органов, что облегчает трактовку эхографической картины.
Мелкие множественные кальцинаты в селезенке обычно обнаруживаются случайно и могут свидетельствовать о перенесенной инфекции, у маленьких детей — внутриутробной.
Абсцессы селезенки чаще возникают при сепсисе. В большинстве случаев абсцессы мелкие, множественные, клинически «немые», обнаруживаются на аутопсии. Клинически значимые абсцессы селезенки обычно солитарные и являются результатом:
- системной бактериемии;
- слепой или проникающей травмы с суперинфекцией гематомы, инфаркта (при гемоглобинопатиях, малярии, гидатидных кистах);
- заноса инфекции из другого очага, например из поддиафрагмального абсцесса.
Рис. 5.
Эхографическое и ангиографическое изображение первичной кисты селезенки.
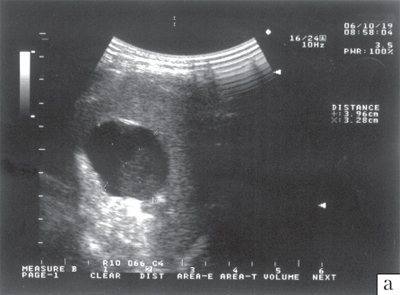
а)
Эхографическая картина первичной кисты селезенки. Содержимое кисты однородное, контуры четкие, гладкие.
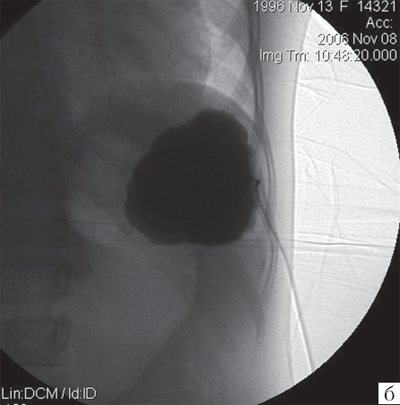
б)
Ангиографическое изображение первичной кисты селезенки. Контуры кисты ровные. Заполнение кисты контрастным веществом равномерное.
Наиболее частые возбудители — стафило- и стрептококки, анаэробы, аэробные грамотрицательные бациллы, в том числе сальмонеллы. Грибки могут быть причиной абсцессов селезенки у иммунокомпрометированных пациентов. Абсцессы селезенки у иммунокомпрометированных пациентов обычно сопутствуют абсцессам в других органах. Данная патология селезенки чаще всего дебютирует подостро с лихорадки, болей в левом подреберье, нередко плевритических, в боку, верхней части живота с иррадиацией в левую руку. Мышцы левого верхнего квадранта живота напряжены. Типична спленомегалия. Редко выслушивается шум трения над селезенкой. Характерен лейкоцитоз. Иногда удается получить культуру из крови. При обзорной рентгенографии левый купол диафрагмы приподнят, в левой плевральной полости определяется выпот. Смещены почка, толстая кишка, желудок. При газообразующей флоре обнаруживается экстраинтестинальный газ в абсцессе. Эхографическое исследование выявляет абсцессы селезенки при их диаметре более 1 см, но достоверно — 2-3 см и более. Наиболее информативны КТ и МРТ.
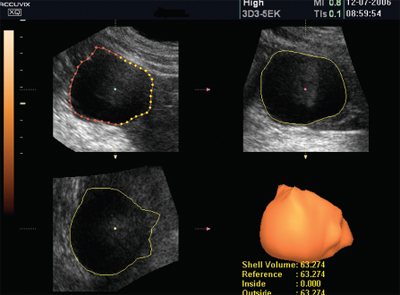
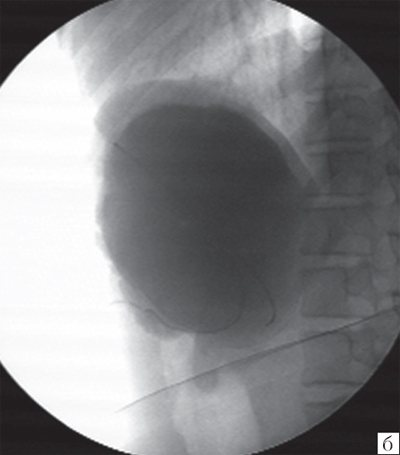
Рис. 6.
Трехмерная реконструкция поверхности первичной кисты селезенки. Хорошо видно, что поверхность кисты гладкая. Методика позволяет определить объем кисты, площадь ее поверхности, топику образования.
Врожденные кисты селезенки (истинные) встречаются редко. Они выглядят как эхонегативные образования с однородным содержимым, четкими контурами (рис. 5). Современные аппараты ультразвуковой диагностики позволяют построить трехмерное изображение объекта. При построении трехмерного изображения поверхность врожденной кисты гладкая (рис. 6). Инфицирование первичной кисты — редкость. Киста, даже сравнительно небольшая, может проявиться гиперспленизмом. Гиперспленизм обязательно сопровождает гигантские кисты (рис. 7). Большую опасность представляют случайные травмы с разрывом кисты и кровотечением. Мы (Ю.А. Поляев) стремимся максимально сохранить орган, вводим склерозирующее вещество, что позволяет избежать удаления селезенки. За последние годы ни в одном случае селезенку в связи с наличием первичных кист не удаляли. Отдаленные результаты органосохраняющих операций хорошие.
Вторичные кисты (эхинококковые, посттравматические = геморрагические, эпидермоидные) имеют неоднородное содержимое, грубые стенки. Посттравматическая киста обычно неправильной формы (рис. 8). При эхинококкозе селезенки наряду с основной крупной кистой возможна визуализация нескольких дочерних.
Рис. 7.
Изображение гигантской кисты селезенки..
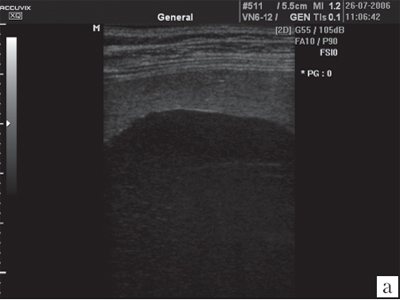
а)
Эхографическое изображение в режиме МРТ гигантской первичной кисты селезенки. Хорошо видно, что слой паренхимы невелик.
б)
Контрастная ангиограмма этой же кисты.
Гематомы селезенки напоминают кисту. Гематомы селезенки — результат тупой травмы живота. Гематома селезенки и разрыв этого органа у старших детей являются результатом тупой травмы живота. В 10-20% случаев гематома и даже разрыв селезенки клинически не очень очевиды. Диагностику затрудняют множественные травмы, травмы головы, поэтому у каждого травмированного ребенка, доставленного в специализированный стационар, необходимо провести полное эхографическое обследование.
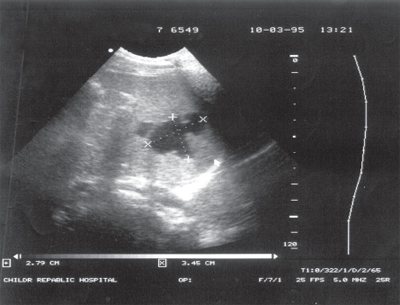
Рис. 8.
Эхографическое изображение посттравматической кисты селезенки. Форма кисты неправильная, внутри определяются перегородки.
При обзорной рентгенографии брюшной полости при наличии гематомы селезенки и даже ее более серьезных травм можно ничего не обнаружить. Другими признаками травмы селезенки могут быть спленомегалия, переломы ребер, пневмоторакс, высокое стояние левого купола диафрагмы, жидкость в плевральной полости, свободная жидкость (кровь) в брюшной полости. Травма селезенки часто сочетается с травмой нижних отделов легкого и травмой почки. Эхография позволяет достоверно и быстро выявить травму селезенки. В отличие от истинной кисты внутри гематомы достаточно быстро появляются эхопозитивные включения низкой и средней плотности (тромбы). Формируется так называемая «шоколадная киста» (рис. 9). Эхография, в противоположность сцинтиграфии и ангиографии, является методом выбора в диагностике кисты. Сцинтиграфия и ангиография не позволяют отличить кисту от бессосудистой опухоли. Субкапсулярная гематома выглядит как эхонегативное образование, распространяющееся по контуру селезенки. Прилежащая часть паренхимы уплотнена за счет сжатия. Со временем по мере организации гематомы внутри нее появляются линейные включения-спайки. Разрыв селезенки выглядит как появление внутри селезенки линейных, изломанных гипоэхогенных полос неравномерной ширины.
Рис. 9.
Гематома селезенки..
а)
Сравнительно недавно появившаяся гематома селезенки. Содержимое ее неоднородное.
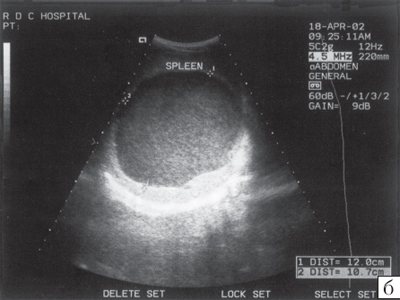
б)
По мере свертывания излившейся крови и формирования тромбов плотность гематомы нарастает.
У новорожденных разрыв селезенки возможен сразу после рождения или на 4-5-м дне жизни. Разрыв селезенки можно заподозрить по появлению внезапной бледности, хрипящему дыханию, респираторному коллапсу. Причина — сочетание возрастного дефицита витамина К с гипокоагуляцией и минимальной травмой при обслуживании ребенка. В любом случае, если обнаружен разрыв селезенки, врач должен заподозрить насилие над ребенком.
Инфаркт селезенки — результат окклюзии селезеночной артерии или одной из конечных внутриселезеночных артерий. Инфаркт селезенки — типичная патология сосудов этого органа и в разделе локальных изменений селезенки рассматривается только по причине своих внешних проявлений — сегментарных нарушений эхогенности.
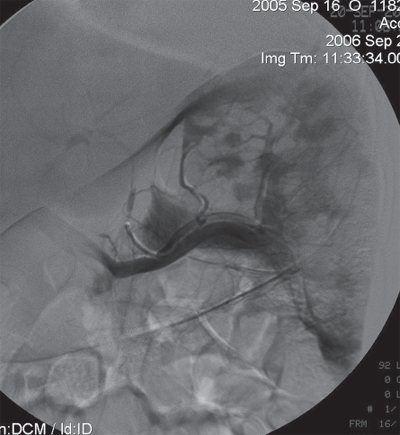
Рис. 10.
Ангиограмма селезенки после ее повторной окклюзии у больного гемолитической анемией. Темные очаги — накопление контрастного вещества в сохранившейся паренхиме. В местах прежних артифициальных инфарктов контрастное вещество не накапливается.
Инфаркт селезенки характерен для перекрута этого органа, серповидноклеточной анемии, лимфом, лейкозов, миелофиброза, болезни Гоше, эмболий различного генеза (в том числе экстрасистолии), аневризмы селезеночной артерии, васкулитов, антифосфолипоидного синдрома, гиперкоагуляции, спленомегалии с нарушением кровообращения [14]. Мелкие инфаркты выглядят как гипоэхогенные образования, в которых кровоток не обнаруживается. Если инфаркт достигает капсулы, контур органа деформируется. Мелкие инфаркты заменяются соединительнотканной полоской. Массивные повторные инфаркты ведут к аутоспленэктомии, облитерации органа и уменьшению в размерах (рис. 10).
Патология сосудов селезенки
Аневризма селезеночной артерии — наиболее частый вариант аневризм висцеральных артерий. Обнаруживается в зависимости от возраста в 0,07-10% всех вскрытий. 85% всех случаев аневризм селезеночной артерии наблюдаются у женщин. Причинами и/или предрасполагающими факторами появления аневризм селезеночной артерии являются портальная гипертензия, беременность, многоплодная беременность, панкреатит (эрозия стенки артерии с образованием псевдоаневризмы или распространение стенки псевдокисты в артерию), пенетрирующая язва желудка, грибковая аневризма, синдром Элерса-Данлоса, узелковый периартериит.
Аневризма может быть бессимптомной или клинически проявляться наличием пульсирующего образования, разрывом (6-10% всех аневризм). 95% всех случаев разрывов происходят во время беременности. Разрыв аневризмы может пройти в кишечник (кишечное кровотечение), в брюшную полость (гемоперитонеум), в панкреатический проток (hemosaccus pancreaticus) или в селезеночную вену.
При ультразвуковом исследовании обнаруживают анэхогенное образование с периферической кальцификацией или без нее, тромбы, «кисту в кисте» (псевдоаневризма внутри панкреатической псевдокисты), слабый, неустойчивый турбулентный или пульсативный кровоток [15].
Аневризма селезеночной вены может быть врожденной (идиопатической) при портальной гипертензии, панкреатите, синдроме Ослера — Рандю — Вебера, после травмы или спленэктомии. Аневризма селезеночной вены, как правило, бессимптомная, но может осложняться разрывом, тромбозом, эмболией.
При ультразвуковом исследовании обнаруживают мешкообразное расширение вены с медленным кровотоком.
Артериовенозная фистула развивается при сосудистых мальформациях, ятрогенно после оперативных вмешательств, после удаления селезенки, разрыве аневризмы артерии, при панкреатите [16]. Предрасполагающим фактором является беременность, особенно многоплодная. Артериовенозная фистула тут же приводит к портальной гипертензии со свойственной ей клинической картиной. При ультразвуковом исследовании обнаруживают быстрый массивный кровоток по селезеночной вене и артерии.
Таким образом, современные методы визуальной диагностики позволяют надежно определить размеры селезенки, достоверно охарактеризовать ее структуру.
Литература
- Ginsburg T. Hematology of Infancy and Childhood. 6th ed. Philadelphia: Harcourt Health Sciences. 2003. P. 280-365.
- Harris J. (Ed.) The measurement of man. Philadelphia. 1930. 534 p.
- Bakier B., Poyanhi A., Yekeler E. et al. Acute torsion of a wandering spleen: imaging findings // Diagnostic ultrasound. 2004. V. 29. Р. 707-709.
- Rosenberg H., Markowitz R., Kolbeg H. et al. Normal splenic size in infants and children: sonographic measurements // American Journal of Radiology. 1991. V. 157. Р. 119-121.
- Doria A., Daneman A., Moineddin R. et al. Highfrequency sonographic patterrns of the spleen in children // Radiology. 2006. V. 240. Р. 821-897.
- Lamb P., Lund A., Kangasabay R. et al. Spleen size: how well do linear ultrasound measurements correlate with three dimensional CT-volume assessment? // British Journal of Radiology. 2002. V. 75. Р. 533-577.
- Picardi M., Martinelli V., Ciancia R. et al. Measurment of spleen volume by ultrasound scanning in patients with thrombocytosis: a prospective study // Blood. 2002. V. 99. Р. 4228-4230.
- Назаренко О.Р. Сравнительная ценность эхографии в оценке состояния органов брюшной полости у детей с острым лимфобластным лейкозом / Автореф. дис.ѕ канд. мед. наук. М., 1997. 26 с.
- Bolondi L., Gandolfi L., Labo G. Diagnostic ultrasound in gastroenterology. Batterworths, Bologna. 2000. 540 р.
- Franquet T., Montes M., Aizcorbi M. et al. Inflammatory pseudotumor of the spleen: ultrasound and computed tomographic findings // Abdominal Imaging. 2005. V. 14. Р. 181-183.
- Puyan F., Bilgi S., Yalcin O. et al. Inflammatory psedotumor of the spleen with EBV-positivity: report of the case // European Journal of Hematology. 2004. V. 72. Р. 285-291.
- Akatsu T., Kamayama K., Tanabe M. et al. Ebstein-Barr virus-positive inflammatory pseudotumor of the spleen with the concomitant rectal cancer : a case report and review of literature // Digestive diseases and science. 2007. V. 52. P. 2806-2812.
- Shapiro A., Adams E. Inflammatory pseudotumor of the spleen managed laparoscopy. Can preoperative imaging establish the diagnosis? Case report and literature review // Surgical laparoscopy, endoscopy and percutaneous techniques. 2006. V. 16. P. 357-361.
- Guth A. Splenic infarct // eMedicine, last updated February 2006.
- Schepper A., Vanhoenacker F., Beck B. et al. Vascular pathology of spleen. Part I // Abdominal imaging. 2004. V. 30. P. 96-104.
- Schepper A., Vanhoenacker F., Beck B. et al. Vascular pathology of spleen. Part II // Abdominal imaging. 2005. V. 31. P. 228-238.
УЗИ аппарат HM70A
Экспертный класс по доступной цене.
Монокристальные датчики, полноэкранный режим отображения, эластография, 3D/4D в корпусе ноутбука. Гибкая трансформация в стационарный сканер при наличии тележки.
Последовательность проведения процедуры
Процедура безболезненна и занимает не более 20 минут. Затем врач расшифровывает и выдает результаты обследования на руки.
Обследование проходит в таком порядке:
- Пациент заходит в кабинет и располагается на спине, на кушетке.
- Освобождает от одежды область левого подреберья.
- Врач наносит на кожу пациента специальный гель, проводящий ультразвуковые сигналы и способствующий лучшему скольжению. Состав безопасен и не вызывает аллергии.
- Проводя датчиком прибора по подреберью, врач фиксирует параметры селезенки, изменения в его структуре, делает замеры.Он обращает внимание на состояние кровеносных сосудов и лимфоузлов селезенки. На монитор выводится изображение органа, врач фиксирует нужные ракурсы и распечатывает снимки.
Если у пациента есть врожденные аномалии селезенки, врач попросит его лечь на правый бок и завести за голову левую руку. УЗИ будет проведено через межреберное пространство.
Чтобы лучше рассмотреть исследуемый орган, врач может попросить пациента сделать глубокий вдох и на несколько секунд задержать дыхание.
Норма показателей при расшифровке данных
Результаты исследования расшифровывает врач УЗИ. Он описывает состояние структуры тканей селезенки, наличие застоев, травм, опухолей, размеры селезеночной артерии и вены. Протокол исследования пациент передает лечащему врачу.
В норме показания таковы:
- эхогенность: средняя;
- диаметр средней селезеночной вены: не более 0,5 см;
- серповидная форма органа;
- в воротной зоне допустима сосудистая сетка
- расположение: в левом подреберье между диафрагмой и желудком;
- размер: от 12 см в пределах косого среза (длина), до 8 см поперечного среза (ширина), 4 см толщина.
- предполагаемая масса: 140–250 г.
- структура однородная, мелкозернистая, контур непрерывный.
Размеры селезенки у детей:
- в возрасте до 3 лет: 68 на 50 мм;
- от 3 до 7 лет: 80 на 60 мм;
- от 8 до 12 лет: 90 на 60 мм;
- от 12 до 15 лет: 100 на 60 мм;
- старше 16 лет: размеры органа взрослого человека.
В среднем у женщин селезенка меньшего размера, чем у мужчин.
Что проверяет врач?
Ультразвуковое исследование предполагает оценку органа по стандартным параметрам – положение, форма, структура, размеры, качество тканей, сосуды. В норме селезенка взрослого человека должна отвечать следующим параметрам:
- иметь форму «полумесяца», где внешняя сторона выпуклая, а внутренняя – вогнутая;
- располагается селезенка слева, между желудком и диафрагмой, в близком соседстве с левой почкой и надпочечником, поджелудочной железой, толстой кишкой;
- стандартными размерами органа считаются: 11–12 см в длину, 6–8 см в ширину и 4–5 см в толщину;
- стандартными размерами сосудов являются: диаметр селезеночной вены – 5 мм, артерии – 1–2 мм.
Размеры селезенки у детей зависят от возраста и роста.
В нашей клинике постоянно проходят Акции