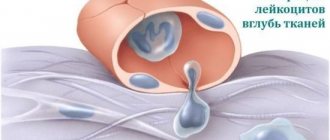
Если при сдаче анализов были выявлены лейкоциты в моче у ребенка, значит, в организме протекает заболевание, которое важно выявить для своевременного лечения. Высокие показатели лейкоцитов в моче у ребенка сопровождаются характерными симптомами, при которых нельзя медлить или заниматься самолечением, а срочно везти малыша на обследование. Какие причины провоцируют повышенное количество в моче лейкоцитов, как лечить болезнь, и какие профилактические процедуры помогут избежать повторного проявления?
Подготовка к сдаче анализа мочи на лейкоциты у ребенка
Чтобы результаты анализов дали максимально точные результаты, важно правильно подготовить кроху к процедуре, выполняя все рекомендации и предписания врача. Чтобы моча не имела лишних нехарактерных включений и не была подозрительного окраса, за 2—3 суток до сдачи анализов нужно придерживаться диетического питания, которое исключает продукты, влияющие на цвет мочи, а также блюда, провоцирующие повышение некоторых показателей в моче.
У грудного ребенка мочу можно собрать в стерильную тару при помощи мочеприемника, у детей старшего возраста урина собирается, как и у взрослых. Чтобы анализ мочи показал правильные результаты, нужно собирать утреннюю мочу, при этом берется средняя порция, первые капли сливают в унитаз. Урина обязательно собирается в стерильную тару, которую можно приготовить самому, или купить в аптечном учреждении. Если не придерживаться правил сбора мочи и не провести ребенку гигиенические процедуры, то уровень лейкоцитов может быть и 50—60 единиц.
Какие симптомы при повышении лейкоцитов?
Уход за грудничками особенно сложен, поскольку они не способны сформулировать беспокоящие их симптомы. Задачей врачей становится своевременное выявление болезней по анализам, для чего родителям необходимо отслеживать все мочеиспускания у новорожденных. Нервное поведение ребенка при этом или любые изменения качества или объема требуют особого внимания и могут быть симптомом патологии.
Патологии или лейкоциты в моче могут быть выявлены изменившимся оттенком урины, температурой, тошнотой, плохим общим самочувствием, рвотой. Сдача анализов может подтвердить или опровергнуть подозрения на заболевание.
Причины повышения в крови
Частая усталость, общее недомогание, повышение температуры тела, отсутствие аппетита являются симптомами для обращения к врачу. Повышение лейкоцитов в крови может также сопровождаться потерей веса, головокружениями, снижением остроты зрения, потливостью. Дети грудного возраста часто капризничают, отказываются от питания. У них нарушается режим сна, болит живот.
Причин отклонения от нормального числа довольно много. Рассмотрим основные факторы, провоцирующие эти отклонения в крови:
- стрессы, нервные срывы;
- инфекции;
- аллергия;
- паразиты;
- ожоги, травмы, послеоперационный период;
- анемия;
- отравления;
- нарушения работы эндокринной системы;
- кровотечения;
- сепсис;
- хронические заболевания;
- наличие онкологических новообразований.
Количественный показатель белых кровяных клеток может подниматься, при заболеваниях сердечно-сосудистой системы, например, порока сердца. К физиологическим причинам относится предменструальное состояние девочек старшего возраста, подвижные игры, занятия спортом, проведение физиотерапевтических процедур, посещение рентген кабинета. Приём некоторых лекарственных препаратов тоже может изменить показатель.
Эти причины вызывают защитную реакцию организма. Для борьбы с негативными факторами, в крови увеличивается количество лейкоцитов.
Если показатель изменился по физиологическим причинам, то он придёт в норму самостоятельно. Патологические процессы, изменяющие состав крови, требуют лечения.
Норма у девочек и мальчиков
Норма лейкоцитов в моче новорожденного крохи и годовалого ребенка превышает показатели старших деток, и колеблется в пределах 8—10-ти единиц у девочек, немного меньше 5—6-ти у мальчика. Если малышу 1—3 года, в организме не протекает никаких воспалительных процессов и ребенок здоров, то количество лейкоцитов составляет 2—3 единицы, в 3 года и старше лейкоциты в моче — 11. У подростков красное тельце в урине присутствует в меньшем количестве и колеблется в диапазоне 1—2-х единиц. Существует различная методика, согласно которой показатели будут колебаться на несколько единиц, почему и возникает путаница в трактовке результатов. Так, при сдаче анализов мочи по Нечипоренко для детей норма составляет 2—4 единицы, а по методике Аддиса-Каковского нормальный показатель не должен превышать 2-х единиц.
Если в анализе мочи превышена норма лейкоцитов, это указывает на то, что в организме протекают болезни, которые провоцируют изменение показателей.
Причины повышения
Причиной того, что обнаруживаются сплошь повышенные лейкоциты в моче у детей самые разнообразные, но чаще всего первопричиной является тяжелое воспалительное заболевание. Например, при пиелонефрите анализ мочи ребенка показывает лейкоциты 20—30 единиц, при этом видны бактерии в моче, белок тоже превышает нормальные показатели. Это большое превышение нормы, поэтому требуется срочная медицинская помощь. Такие показатели могут быть при острой форме цистита или уретрита, поэтому ни в коем случае нельзя самому давать малышу лекарства.
Причинами того, что повышаются лейкоциты в крови и урине является и врожденные патологии развития органов мочеполовой системы. Аллергия тоже влияет на результаты анализов, поэтому если ребенок страдает такой патологией, то лейкоциты 40—50 тоже могут проявляться в результатах. Даже если кроха нормально себя чувствует, и у него нет температуры, а лейкоцитов в моче много, это тоже является поводом посетить врача.
Почему у грудничка присутствуют лейкоциты в урине?
У новорожденных в выделяемой моче всегда присутствует некоторое количество лейкоцитов. Что это значит для ребенка и есть ли опасность при этом для жизни? Показатель считается допустимым при 7 единицах в поле зрения для мальчиков и 10 для девочек.

Минимальным показателем для обоих полов считается не менее 3 лейкоцитов в поле зрения лабораторного микроскопа. Отклонение в виде роста этих показателей может появляться при застоях мочи, что означает воспаление половых органов и инфекции мочевыводящих путей.
Не во всех случаях патология выявляется только по лейкоцитам в урине. Их наличие может носить физиологические причины. К примеру, если есть аномалии в строении органов мочеполовой системы, то белые кровяные тельца также могут быть увеличенными. Пути вывода мочи анатомически могут иметь патологии в виде расширений или сужений, что провоцирует лейкоцитурию из-за застойных процессов в этих местах.
Почему у грудничка растут лейкоциты в урине?
У грудничков часто бывают воспаления, проявлением которых становятся гнойнички в местах поражения. Иногда при первых появившихся зубах белые кровяные тельца в мочи также стремительно растут, особенно если лопаются гнойнички и патогенные микроорганизмы высвобождаются из этой полости. Лейкоциты отвечают за уничтожение бактерий-возбудителей, являясь природным барьером для их развития.
Увеличиваются лейкоциты в организме при опрелостях половых органов, цистите и уретрите, энтеробиозе и аллергических реакциях, воспалениях в почках и сбое в обмене веществ. Для мальчик есть ещё причина – воспаления на крайней плоти, когда белые кровяные тельца попадают при мочеиспускании в урину, собираемую для анализов.
Ещё по теме: Основные функции мочевого пузыря
Белок и лейкоциты в урине новорожденных
В некоторых случаях вместе с лейкоцитами обнаруживается белок, который попадает в анализ при воспалениях в почках и мочевыводящих путях. Албумин – самый часто обнаруживаемый белок в сдаваемых анализах у новорожденных детей. Также причина может быть в неправильном рационе младенца. Часто врачами назначается повторная сдача биоматериала, чтобы исключить пиелонефрит.
Выявленная протеинурия бывает при повышенной температуре, инфекционном заболевании, стрессе или переутомлении. Не стоит бить тревогу при появлении белка, достаточно повторно пройти анализ и выявить истинную причину этого явления.
Бактерии и лейкоциты в урине новорожденных
В моче у грудничков часто находят бактерии, которые проникают восходящими или нисходящими путями в половую систему. Если показатель бактерий выше 105 г/мл, это укажет на заболевание бактериурией. Опасность этой болезни не только для младенцев, но и для взрослых людей в окружении, заключается в поражении почек рядом находящихся людей при контакте с патогенными микроорганизмами.

Причина носит чаще всего физиологический характер, когда нарушаются правила интимной гигиены ребенка. В таком случае развивается кишечные палочки и другие бактерии, попадающие в уретральный канал и провоцирующие инфекции в мочеполовой системе. Также возможно поражение при нарушении правил санобработки половых органов при заборе урины на анализ. Остальные случаи появления на анализах бактерий свидетельствуют об урологических болезнях мочевой системы и почек, при которых появляется воспаление.
Признаки лейкоцитов в моче
- затрудненное мочеиспускание;
- плач грудничка во время опорожнения мочевого пузыря;
- мутная моча с осадком или хлопьями;
- моча имеет неприятный запах;
- моча темного оттенка;
- повышенная температура;
- возникновение озноба.

При подозрении на повышенное содержание лейкоцитов в моче ребенка следует обратиться к педиатру. Норма, превышенная даже на самую малость, может стать поводом для беспокойства о здоровье малыша.
Что означают повышенные лейкоциты в моче у ребенка?
Если у ребёнка повышены лейкоциты в моче, то это свидетельствует о воспалении в почках, мочевом пузыре, мочеточниках или половых органах. Наибольшее количество лейкоцитов (одноядерных), наблюдается при воспалении почек, пиелонефрите.
При появлении их повышенного содержания у малыша основными причинами являются следующие патологии.
- Инфекции мочеточников. Застойные явления приводят к присоединению инфекции и лейкоцитурии.
- Цистит. Воспаление мочевого пузыря вследствие попадания бактерий. У девочек цистит бывает чаще из-за анатомических особенностей. Застой мочи тоже способствует воспалению.
- Пиелонефрит. Инфекционное поражение почки очень часто начинается у детей с воспаления мочевого пузыря, затем распространяется, достигая почки. У детей с ослабленным иммунитетом это заболевание возникает чаще, и при неправильном лечении может перейти в хроническое заболевание.
- Воспаление слизистых оболочек половых органов. Почечная микрофлора внедряется в слизистую, поэтому лейкоциты повышают свою активность для уничтожения инфекции и вместе со слизью попадают в мочу. Также плохая гигиена половых органов приводит к воспалению и опрелостям.
- Гломерулонефрит – воспаление почечных клубочков. Оно имеет не только инфекционную, но и отчасти аллергическую природу, поэтому у лейкоцитурии данного происхождения имеется одна характерная особенность – выделяются в основном клетки эозинофильного типа, а не нейтрофилы, как при других воспалительных процессах. Гломерулонефрит также может приобретать хроническое течение, поэтому его тоже нужно лечить в срочном порядке.
- Аллергии. Для них также характерно увеличение факторов воспаления и повышение клеток, особенно эозинофилов.
- Камни в почке и мочеточниках. Даже у малышей могут откладываться соли и формироваться мочевые камни в почке и мочеточниках. Это вызывает воспаление, часто присоединяется инфекция, поэтому, лейкоциты повышаются.
При содержании в моче до 15-20 лейкоцитов говорят о лейкоцитурии. Если их количество очень повышено, тогда используют термин «пиурия». Его употребляют, когда в ней содержание лейкоцитов и гноя очень высокое, она меняет цвет и консистенцию (мутная, осадок).
Симптомы заболевания
Если у маленького ребенка или подростка увеличены лейкоциты в крови, такие показатели означают о том, что в организме прогрессируют воспалительные процессы, которые проявляют себя схожей симптоматикой:
- температура и ухудшение общего самочувствия на фоне интоксикации организма;
- болезненные походы в туалет, при которых объем урины ограничивается несколькими каплями;
- визуализация включений, которые могут быть кровяные, гнойные или белые слизистые, при мочеиспускании в урине;
- резкое ухудшение самочувствия, если воспаление запущено и перешло на почки (ребенку становится плохо, он может терять сознание или бредить);
- белое окрашивание мочи, что говорит о тяжелом поражении почек микробактерией туберкулеза, поэтому при таком симптоме нужно срочно везти малыша на обследование.
О лейкоцитах в моче и крови
Авторы: Щербина Е. А.
Пролистывая свежие записи группы «Вопросы о детском здоровье», довольно часто сталкиваюсь с вопросами такого типа:
«Ребенок сегодня утром как-то нехорошо на меня посмотрел, по-злому. Решила сдать ОАМ, а там сплошь лейкоциты! Это пиелонефрит??? Он будет жить??? Как ЭТО лечить???»
Или же:
«Дите сопливит, кашляет уже пятый день. Первые три дня была температура и слабость. Сейчас уже намного лучше себя чувствует, но мы сегодня сдали ОАК, а там АЖ ДЕСЯТЬ ПАЛОЧЕК!!! Какой антибиотик Вы нам посоветуете и куда его вставлять???
Пы.Сы. И если уже не туда вставила — как его оттуда достать???»
Давайте разбираться. Итак, Вы, наверное, слышали, что организм имеет такую хитрую штуку, как иммунитет. И есть в этом иммунитете такая важная составляющая, как лейкоциты. Основная задача лейкоцитов — защита организма от всего чужеродного.
Лейкоциты бывают разные: гранулоциты (нейтрофильные, эозинофильные и базофильные) и агранулоциты (лимфоциты и моноциты). Нейтрофильные лейкоциты, в свою очередь, делятся на палочкоядерные (сопляки, «салаги зеленые»), сегментоядерные (Чак Норрис рыдает горькими слезами) и еще несколько более молодых типов клеток, которые в крови обнаруживаются крайне редко и к нашей теме не относятся. В русле крови содержится лишь небольшое количество зрелых клеток (сегментоядерных нейтрофилов). В 20–40 раз больше их находится в органах — депо, основное из которых — их место образования, кроветворный костный мозг, а также селезенка, печень, капилляры легких.
Нейтрофилы играют очень важную роль в защите организма от бактериальных и грибковых инфекций и сравнительно меньшую — в защите от вирусных инфекций. Именно поэтому в случае появления необходимости уничтожить патогенные микроорганизмы или же подавить «восстание» условно-патогенных сегментоядерные нейтрофилы стремятся в бой, что неизбежно ведет к повышению их количества как в крови (ОАК), так и непосредственно в очаге воспаления (например, ОАМ). Если же сил оказывается недостаточно, из резерва вызываются молодые палочкоядерные нейтрофилы, которые хоть и «салаги зеленые», но оружие держать правильной стороной умеют.
Каждую секунду в каком-нибудь участке организма происходят реальные боевые действия (что-то скушали, что-то вдохнули не то и т. д.), а значит, миграция лейкоцитов в этом случае просто неизбежна. Еще больший «бардак» начинается на фоне вирусных инфекций (чаще всего ОРВИ), когда система местного иммунитета не справляется с условно-патогенными бактериями, населяющими все части нашего тела, которые контактируют с окружающей средой.
А теперь страш-ш-шная тайна! Вся эта система иммунитета работает постоянно, самостоятельно и довольно эффективно. При этом вы можете даже и не догадываться об этом! Вы можете сдать ОАМ на фоне абсолютно нормально самочувствия, и там найдут очень много лейкоцитов! Вы можете обнаружить повышенный уровень палочкоядерных нейтрофилов в клиническом анализе крови у ребенка на 5-й день ОРВИ, но при этом ваше дитя будет гасать по стенам и потолку похлеще человека-барсука (или паука?)!
К чему я это все говорю. Да к тому, что в большинстве случаев система иммунитета справляется с бактериальными инфекциями самостоятельно, без вашего внимания, — вы даже не догадываетесь о том, что она у вас есть! И единственный способ, который позволил Вам об этом узнать, — ОАК и ОАМ.
Что нужно делать, если Вы обнаружили признаки бактериального воспаления в ОАК и ОАМ на фоне абсолютно нормально общего состояния? Ничего! Просто наблюдать!
Что нужно делать, если вы обнаружили несколько повышенный уровень палочкоядерных нейтрофилов у ребенка на фоне ОРВИ, но при этом у него явная положительная динамика? Ничего! Просто наблюдать!
Дополнительные методы исследования потому и называются «дополнительными», что они всего лишь помогают врачу (адекватному, конечно же) сориентироваться в ситуации. Нормальный врач не будет лечить анализы! Сначала он будет искать симптомы заболевания/осложнения и другие его конкретные проявления, и только потом он воспользуется данными лабораторных исследований, но только чтобы уточнить! А если он обнаружит специфические изменения в анализах, но в отсутствие реальной «клиники», то он сделает вывод, что «здесь справятся и без меня»…
Очень важный момент: моча у детей до 2-летнего возраста в идеале должна быть взята через катетер или надлобковую пункцию, потому что если она будет собрана при помощи баночки или мочесборника, то в 80% случаев вы получите ложно-положительный результат даже у абсолютно здорового ребенка. У детей старше 2 лет или тех, которые умеют контролировать мочеиспускание, нужно брать СРЕДНЮЮ порцию мочи, то есть ту, которая идет непосредственно из мочевого пузыря!
Страница Щербины Е.А. в КлубКоме
опубликовано 02/07/2015 16:40 обновлено 10/03/2016 — Анализы и обследования, Популярная медицина
Что такое лейкоциты?
Лейкоциты, или белые кровяные тельца, являются клетками иммунной системы человека. Они имеют округлую или неправильную форму и разную величину. Эти белые составляющие крови называют главным защитным фактором в борьбе организма с разными заболеваниями. В лейкоцитах содержатся специальные ферменты, которые способны «переваривать» чужеродные микроорганизмы, расщеплять продукты распада, образующиеся в процессе жизнедеятельности человека. Некоторые виды телец продуцируют антитела – особые белки, которые уничтожают патогенные бактерии, вирусы и другие микроорганизмы, проникающие в организм. Местом их образования и созревания является костный мозг. Лейкоциты у новорожденных определяют в анализе крови и мочи. Существуют нормы данного показателя для детей разного возраста.
Лечение лейкоцитурии у ребенка
После того как будут сданы все анализы и диагноз будет подтвержден, врач назначает медикаментозную терапию. Если первопричиной лейкоцитурии является инфекционное заболевание, то требуется обязательная антибактериальная терапия, длительность которой должна быть не меньше недели. Дополнительно назначаются обезболивающие препараты, мочегонные средства, уросептики, которые нормализуют функционирование почек и препятствуют застою лишней жидкости в организме.

Важно в этот период соблюдать постельный режим, находиться в тепле, есть щадящую пищу, придерживаться питьевого режима. При температуре пить нужно теплый травяной чай из ромашки, несладкие компоты, морсы, свежие соки. Из еды показано есть легкую еду с минимальным содержанием соли и других приправ. Температура в комнате должна быть комфортной, важно соблюдать и оптимальный уровень влажности.
При соблюдении всех правил состояние ребенка улучшается на 3—5 день. Если же улучшения не наступает и картина анализов плохая, показано сдать повторные анализы и пройти дообследование. Если красные тельца в анализе завышены, это может указывать и на развитие такого опасного заболевания, как лейкемия. Красное тельце начинает атаковать злокачественные клетки, а это означает, что в анализах количество лейкоцитов будет существенно превышать норму.
Сбор мочи у детей раннего детского возраста
У детей до достижения ими двухлетнего возраста подготовить материал для исследования затруднительно, родителям сложно объяснить малышу правила.
Поэтому существует несколько хитростей:
- У детей грудного возраста, особенно у новорожденных девочек, наиболее удобен сбор материала в специальные приклеиваемые пакеты-мочесборники. Для предотвращения сдергивания мочеприемника сверху можно надеть плотные трусики, штаны или подгузники.
- У детей 1,5- 2 лет, приученных к посещению туалета, возможно использование так называемой «схваченной» утренней порции мочи, забор которой осуществляется в стерильный контейнер сразу после начала мочеиспускания.
- Перед приклеиванием мочесборника туалет наружных мочеполовых органов производится по тем же правилам. Пакет следует снять сразу после завершения мочеиспускания.
- Если в течение 30-60 минут от приклеивания пакета мочеиспускания не произошло, то его следует поменять на новый.
- Моча, собранная с использованием приклеиваемых пакетов, пригодна для проведения ОАМ с использованием тест-полосок, однако не должна использоваться для бакпосева.
- Мочеиспускание у грудничков часто прерывается и происходит малыми объемами. Поэтому возможно использование нескольких стерильных мочеприемников подряд. Для этого сразу после окончания мочеиспускания пакет незамедлительно снимается, а содержимое переливается в стерильную емкость. Затем младенца следует немного обмыть водой, промокнуть чистым полотенцем и приклеить новый чистый пакет. Процесс можно повторять до набора необходимого объема материала для исследования.
Высокий уровень лейкоцитов в организме у ребенка является тревожным сигналом, требующий немедленного реагирования. Причины могут быть вполне безобидными, но в большинстве случаев речь идет о развитии патологий, в том числе достаточно тяжелых.
Профилактика
Профилактические мероприятия в первую очередь должны быть направлены на предотвращение рецидивов и улучшение защитных свойств организма ребенка. Много внимания нужно уделить соблюдению личной гигиены крохи. Девочек нужно подмывать так, чтобы микроорганизмы из заднего прохода не попадали на внешние половые губы, так как попадание специфической кишечной микробактерии во влагалище вызывает тяжелые инфекционные воспаления, от которых потом тяжелее избавиться. Важно и укреплять иммунитет, есть полезную пищу, свежие фрукты и овощи, закаляться, заниматься физкультурой. Витаминные комплексы и добавки пить только по назначению врача не заниматься самолечением.
Причины отклонений от нормы
Почему же у ребенка в моче могут быть повышены лейкоциты?
- Неправильный сбор жидкости. Если мама в процессе сбора пропустила какие-то этапы, возможен ложноположительный результат.
- Если накануне сбора малыш интенсивно бегал, кушал калорийную пищу, принимал горячую ванну или успел переохладиться.
- Если у ребенка есть опрелости в паховой зоне или на ягодицах.
- Нарушение обмена веществ, что может давать аллергические проявления.
- Воспалительные процессы наружных половых органов.
- Наличие бактериальной инфекции, которая может возникнуть из-за того, что ребенок долго терпит и редко опорожняет мочевой пузырь.
- Возможно наличие инфекций мочевыводящих путей, таких как цистит.
- Воспаление почек или пиелонефрит у детей.
- Наличие энтеробиоза у детей.
Лейкоциты в моче у грудничка: причины
Клинический анализ мочи самый простой, но, тем не менее, эффективный способ обследования, который дает возможность отследить все изменения, происходящие в организме ребенка, начиная от момента рождения и на период подрастания. Этот способ дает возможность выявлять паталогические изменения и определить наличие лейкоцитов и их количество в моче новорожденных. Данный вид диагностирования участвует при установлении причин появление и развитие различных заболеваний.
Почему у грудничка лейкоциты в моче?
В моче новорожденных содержится некоторое количество лейкоцитов, которое считается нормальным явлением, у мальчиков это максимум 7 единиц, у девочек допускается 10, при минимальном количестве 3 лейкоцита для обоих полов. Рост лейкоцитов выше изложенных норм, является отклонением, по причинам, которые могут отличаться в зависимости от различных изменений, происходящих в организме грудничка:
- Застои мочи.
- Воспалительные процессы у девочек, которые развиваются на половых органах новорожденных.
- Инфекционные заболевания мочевыводящих путей.
Не всегда патологию удается выявить с помощью количества лейкоцитов, природный фактор может так же явится причиной проявлений. Анатомические отклонения в строении вызывают увеличение количества белых кровяных телец. Мочевыводящие пути могут быть как в расширенном состоянии, так и зауженными, это провоцирует появление лейкоцитов и одной из причин является образования застоя мочи.
Почему у грудничка лейкоциты в моче?
Воспалительные процессы у новорожденных порождают массу проблем, и одной из них является появления гнойничков в пораженных зонах. В редких случаях даже появление первых зубиков может вызвать увеличение лейкоцитов, но в основном это происходит после лопанья гнойников и высвобождение микроорганизмов при заболеваниях мочеполовой системы. Лейкоциты принимают участие в уничтожении негативных микроорганизмов и являются барьером для их развития. Специалисты выделяют основные причины, связанные с увеличением числа лейкоцитов:
- Опрелости половых органов.
- Нарушение обмена веществ.
- Цистит.
- Воспалительные процессы в почках.
- Уретрит.
- Аллергия.
- Энтеробиоз.
У мальчиков на уровень количества клеток может повлиять воспалительные процессы крайней плоти, там проникновение белых кровяных телец возможно при попадании вместе с уриной в мочеполовые органы.
Белок и лейкоциты в моче у грудничка
Основной причиной появления белка и лейкоцитов в моче новорожденных являются нарушения воспалительного характера происходящие в почках грудничков и при заболеваниях мочевыводящих путей. Албумин является самым «популярным» из группы белков, который обнаруживают путем сдачи анализов. Помимо заболеваний почек, причина наличия белков в моче может крыться в неправильно подобранном питании. Если же врачи сомневаются в правильности диагностирования, назначается дополнительная сдача анализов, так как существует угроза развития пиелонефрита.
Протеинурия (повышенное количество белка в мочи грудничка) может проявляться на фоне повышения температуры, стресса, перенесенных инфекционных заболеваний, переутомлений и это еще не весь список причин. Опытные специалисты советуют не поддаваться панике и не «бить в колокола, что есть мочи», для диагностирования отклонения достаточно просто сдать анализы, и они помогут выяснить причину проявления.
Бактерии и лейкоциты в моче у грудничка
Наличие бактерий в моче грудничка является отклонением, которое появляется в случае заражения ребенка одним из способов: нисходящим и восходящим. Наличие бактерий в моче новорожденного говорит о развитии заболевания, и если общее число микроорганизмов превышает 105 г/мл, это свидетельствует о бактериурии. Бактериурия опасна как для больного, так и для окружающих, по причине развития заболеваний почек у ребенка и возможность заражения всех тех, кто находится с ним рядом.
Причиной появления бактерий может быть нарушение элементарных правил гигиены, когда за ребенком не ухаживают должным образом и это приводит к развитию кишечной палочки и других вредоносных микроорганизмов с последующим попаданием в уретру. Еще одной причиной развития бактериурии является попадание бактерий при неправильном взятии материала на анализ, с нарушением норм санитарии. В остальных случаях причиной появления бактерий и лейкоцитов в моче новорожденных происходит по причине заболеваний почек и мочевыводящих путей протекающие попутно с воспалительными процессами.
Что делать при повышении показателя?
Первое, что нужно предпринять при обнаружении отклонений в анализе, это провести повторное обследование. Причин, не связанных с заболеваниями, может быть много – плохо обработанная емкость, некачественное подмывание, несвоевременная транспортировка образца в лабораторию и т.д.
Если во второй раз результат аналогичный, то выполняется дальнейшая диагностика, помогающая выявить конкретное место локализации патологического очага. Это может быть УЗИ, КТ, МРТ, цистоскопия и другие методы инструментальной и лабораторной диагностики.
Недавно была изобретена методика, позволяющая избежать возможных неточностей при проведении анализа мочи. Суть ее заключается в использовании фермента, выделяемого лейкоцитами. Этот фермент называется лейкоцитарная эстераза (ЛЕ).
Если даже в образце урины лейкоциты вследствие каких-либо причин разрушаются и становятся невидимы под микроскопом, то специальные реактивы способны обнаруживать данный фермент. Его определение указывает на присутствие в моче лейкоцитов, поэтому методика считается максимально точной и не поддающейся непредвиденным обстоятельствам.
Анализ урины для новорожденных
Анализ мочи делают в клиниках и любых медицинских учреждениях. Методика достаточно проста и не требует специализированного оборудования. Часто на достоверность результатов могут влиять некоторые факторы, не связанные с оборудованием, но искажающие итоговую оценку:
- присутствие витамина С или белка в большом количестве;
- нарушение правил гигиены половых наружных органов, что может привести к попаданию лейкоцитов с других участков тела и кожных покровов;
- недостаточное количество урины для оценки химических показателей.
Ещё по теме: Почему моча стала тёмной?
Как правильно взять урину у новорожденного?
Некоторые неопытные мамы впадают в ступор при необходимости забора урины у новорожденного, поскольку малыш не только не сидит на горшке, но и не дает знать о позыве к деуринации. Как правило, плакать они начинают уже после мочеиспускания, поскольку возникает дискомфорт. Перед сдачей биоматериала в платную клинику специалисты сами проводят забор урины, но в государственных учреждениях нужна жидкость уже в собранном виде.
Родителям для сбора урины у малыша необходимо выполнить следующие процедуры:
| № | Полезная информация |
| 1 | Промыть детским мылом или чистой водой пах и промежность грудничка, протирая кожу и слизистые стерильным материалом |
| 2 | Купить в аптеке мешочки для сбора урины |
| 3 | Выбрать мешочек по половой принадлежности детей, есть различи для сбора у мальчиков и для девочек |
| 4 | Приспособление крепится полосками в комплекте и остается только следить когда емкость будет наполнена |
Полезные советы
- Если найдено повышенное количество лейкоцитов, и вы сомневаетесь, что правильно собрали материал, лучше пересдать его еще раз.
- Если в момент сдачи малыш проходит медикаментозное лечение, об этом необходимо предупредить врача, который назначил анализ, или рассмотреть вариант сдачи после прохождения лечения (в случае если у ребенка нет никаких острых симптомов).
- Если незадолго до сдачи ребенку было сделано УЗИ органов, физиотерапия или рентген, лучше отложить процедуру на несколько дней.
- Родителям важно знать, что лечение мочеполовой системы − это долгий процесс. И если врач назначил для лечения антибиотики, которые необходимо пить 10 дней, то их нужно давать малышу именно 10 дней, не меньше.
Достаточно часто мамы могут наблюдать, что уже на 2-3 сутки ребенку гораздо лучше, и в этот момент есть искушение перестать давать «вредный» антибиотик. Опасность в том, что на данном этапе бактерии частично обезврежены, но не уничтожены. И при прекращении лечения, у них может возникнуть устойчивость к данному препарату. И если болезнь вернется, данный антибиотик уже не поможет.