Методы диагностики патологии желчного пузыря
Многие недооценивают роль желчного пузыря. Некоторые даже сравнивают его с аппендиксом, считая чуть ли ни бесполезным. Однако он выполняет важнейшую функцию. Его патологии приводят к нарушению деятельности других органов брюшной полости. Для предотвращения негативных последствий необходимо своевременно и грамотно выявлять дисфункции. Существует множество видов исследований желчного пузыря. Они основываются на пяти способах:
- Исследование проводится с использованием рентгена. Предварительно в орган вводят контрастное вещество, что позволяет сделать снимок четче.
- Эндоскопия предоставляет возможность взять пункцию желчи и изучить пищеварительный тракт изнутри.
- УЗИ – наиболее распространенный метод. Первичный, на основании него назначаются дополнительные обследования.
- КТ – выполняется с помощью рентгеновского излучения, но формирует трехмерное изображение.
- МРТ желчного пузыря – наиболее безопасный и информативный метод диагностики.
Выбор метода диагностики зависит от предполагаемого заболевания. Однако многие из них достаточно болезненны или могут принести серьезный вред организму из-за использования рентгеновского излучения. Чего нельзя сказать об МРТ желчного пузыря и протоков
. Пожалуй, это единственный способ, позволяющий детально обследовать не только сам орган, но и его протоки.
Что показывает МРТ печени и желчного пузыря
Безболезненный малоинвазивный способ диагностики патологии желчного пузыря казался несбыточной мечтой еще десяток лет назад. Верифицировать нозологию приходилось с помощью эндоскопической холангиопанкреатографии. Вводить зонд в желчный проток при использовании метода приходилось через разрез кожи. После процедуры возникали осложнения, применение не всегда было рациональным.
Магнитно-резонансная томография выявляет более обширный перечень нозологических форм, не характеризуется вредным влиянием на здоровье человека. Своевременное МР-обследование позволяет навсегда избавиться от применения инвазивной эндоскопической холангиопанкреатографии.
Показания к применению МРТ желчного пузыря и желчевыводящих протоков
Есть ряд симптомов и показаний для проведения МРТ желчных путей и пузыря.
Тяжесть в области правого подреберья
Проявляется на ранних стадиях заболеваний желчного пузыря. Может сопровождаться изжогой, горечью во рту, особенно после употребления жареной, жирной, копченой или острой пищи.
Болезненные ощущения в области правого подреберья
Боль может носить различный характер. Чаще это резкие боли, колики, спазмы. Усиливаются после приема пищи или смены положения тела, при изгибании. Чаще свидетельствуют о затруднении оттока желчи или наличии камней. МРТ желчного пузыря покажет, что стало причиной боли, и поможет определить общее состояние протоков.
Дискинезия желчевыводящих путей (ДЖВП)
Заболевание, вызванное нарушением моторной функции желчных протоков. Это приводит к чрезмерному или недостаточному оттоку желчи, что может повлечь за собой ряд более серьезных заболеваний. МРТ желчных путей – один из немногих методов распознающих этот недуг.
Камни в желчевыводящих протоках (холедохолитиаз) и желчном пузыре
Плохой отток желчи приводит к ее застою. Частички густой массы соединяются друг с другом, образуя сначала сладжи желчи, а потом и более твердую их форму – камни. Существует несколько их видов: холестериновые, пигментные, известковые. Чаще встречаются смешанные. В зависимости от состава камня и его размера, возможно его выведение безоперационным путем, но чаще проводятся операции. Конкременты не извлекают из желчного пузыря, их удаляют вместе с органом. Для предупреждения операции необходимо проводить МРТ желчного пузыря и протоков.
Воспаление желчного пузыря
Заболевание, сопутствующее холедохолитиазу. Из-за движения камней стенки пузыря постоянно раздражаются, утолщаются и могут воспалиться. Также воспаление желчного пузыря, что показывается на МРТ, может возникнуть из-за: стресса, погрешности в питании, инфекции, неправильного образа жизни, воспалений других органов брюшной полости.
МРТ почек, надпочечников и забрюшинного пространства
Магнитно-резонансная томография (МРТ) почек и МРТ надпочечников является эффективным методом диагностики и позволяет с высокой точностью дифференцировать злокачественные и доброкачественные образования надпочечников с помощью специальных протоколов, высокочувствительных к наличию внутриклеточного жира в аденомах.
Показания для проведения магнитно-резонансной томография (МРТ) почек и надпочечников:
- при травмах,
- больным с противопоказаниями (непереносимость йодсодержащих контрастных препаратов для экскреторной урографии);
- для уточнения характера объемного образования, выявленного с помощью других инструментальных методов исследования (дифференциация нормальных анатомических вариантов строения от патологических изменений, а также кист, от кистозных изменений при опухолевых процессах в почках);
- больным с клиническими данными, позволяющими заподозрить опухоль почек,
- при подозрении на аномалии развития мочевыделительной системы,
- при наличии поражения забрюшинных лимфатических узлов,
- для диагностики околопочечных патологических процессов,
- изменения в паранефральной клетчатке.
МРТ брюшной полости и забрюшинного пространства — подготовка к исследованию
Для того чтобы процедура МРТ брюшной полости прошла наиболее эффективно, требуется некоторая подготовка пациента накануне исследования. Правила не сложные:
- Исследование брюшной полости и забрюшинного пространства проводится натощак. Это связано с тем, что избыточное количество содержимого желудка и тонкого кишечника снижает качество изображений и затрудняет их реконструкцию. Последний прием пищи должен произойти минимум за 6–8 часов до исследования. От питья следует отказаться за 4–6 часов до начала исследования.
- Для устранения повышенного газообразования перед исследованием следует принять активированный уголь (уголь принимается из расчета 2 таблетки на каждые 10 кг массы тела). Для этой же цели нужно полностью исключить из рациона за сутки до диагностики грубую клетчатку (овощи и фрукты), газированные напитки, кисломолочные продукты и черный хлеб.
- За 30–40 минут до исследования необходимо принять 1–2 таблетки спазмолитика (например, «Но-шпы»).
- Перед магнитно-резонансной томографией брюшной полости не следует использовать декоративную косметику, крем, лак для волос, так как из-за этого могут возникнуть трудности в процессе исследования.
- За 2-3 дня перед проведением МРТ поджелудочной железы, печени и селезенки может быть назначена безуглеводная диета.
- Непосредственно перед обследованием необходимо сходить в туалет.
В случае экстренной необходимости МРТ брюшной полости может проводиться без предварительной подготовки.
Какие заболевания могут быть диагностированы посредством МРТ желчного пузыря?
МРТ желчного пузыря и протоков способна выявить различные заболевания.
Болезнь желчнокаменная
Данное заболевание является одним из самых распространенных. Чаще ему подвержены женщины от 20 до 40 лет. Причинами, приводящими к образованию камней, становятся стресс, неправильное питание, беременность. Камни могут быть как пассивными, так и активными – перемещаться по пузырю, с желчью попасть в проток, закупорить его, привести к повреждению. Желчнокаменная болезнь сопровождается болью, изжогой, потерей аппетита, в запущенных случаях – желтухой. Для детального обследования в этом случае используют МРТ желчного пузыря с контрастом. Контрастирующее вещество окрашивает желчевыводящие пути, делает их более заметными и четкими.
Холецистит
Воспалительный процесс в желчном пузыре. Может быть как острым, так и хроническим. Часто носит наследственный характер.
Полипы
Новообразования на стенках желчного пузыря. Заболевание встречается редко, по сравнению с другими. Если полипы не причиняют дискомфорта пациенту и не приводят к дисфункции пузыря, их не подвергают удалению.
Дискинезия
Нарушение сократимости желчных протоков. Сопровождается застоем или переизбытком желчи с соответствующими симптомами.
Как делают МР-холангиографию
На подготовительном этапе перед процедурой пациент снимает с себя все металлические предметы. Далее ему вводится контраст для улучшения визуализации. Исследование выполняют при нахождении пациента в горизонтальной позиции, лежа на спине. После этого стол с пациентом располагают в кольцевой части магнитно-резонансного томографа, чтобы она находилась на уровне верхней части живота.
На этапе сканирования кольцевая часть аппарата вращается вокруг стола. Сканирование при помощи магнитно-резонансного томографа сопровождается шумом, который может создавать дискомфорт для пациента. Поэтому, больным, которым проводится исследование, предлагают надеть беруши. Чтобы получить точные и качественные снимки, пациент должен во время всей процедуры сохранять неподвижное положение.
Как проходит процедура МРТ желчного пузыря и его протоков?
Перед процедурой многие задаются вопросом о том, что показывает МРТ желчного пузыря и как она проходит.
- Предварительно врач выясняет, есть ли у пациента противопоказания, аллергия, фобия или индивидуальные реакции. Это особенно актуально для МРТ желчного пузыря с контрастом.
- Далее пациент переодевается в просторную одноразовую одежду и снимает все металлические предметы и украшения.
- Пациент ложится на подвижную кушетку, которая заезжает в томограф.
- В томографе проводится сканирование пораженного органа с перенесением результатов на съемный носитель. Важно сохранять неподвижность на протяжении всей процедуры.
Что ждёт больного?
В современном мире прогноз при таком состоянии благоприятный. Это связано с простотой современной диагностики и хорошо отработанными способами оперативного лечения выключенного желчного пузыря.
Не бойтесь удалять орган: он всё равно уже не работает и не приносит никакой пользы. Зато приносит вред, ведь теперь это источник опасного воспаления в организме, от которого лучше поскорее избавиться.
Считается, что послеоперационные осложнения реже возникают у тех больных, у которых желчный пузырь уже был отключен в течение длительного времени.
Эксперт сайта Похмелье.рф, врач-гастроэнтеролог Даниэла Пургина развеивает типичный миф.
После удаления пузыря придётся пожизненно сидеть на диете? Это не соответствует истине. Придерживаться диеты необходимо только первые пару недель после проведенной холецистэктомии, а затем лишь требуется придерживаться принципов здорового питания. Никаких строгих ограничений не нужно.
Как подготовиться к сканированию
Подготовка к МРТ желчного пузыря включает следующие мероприятия:
- За неделю до процедуры необходимо исключить из меню жареную пищу и жирные продукты.
- За 24 часа отказаться от употребления кисломолочной продукции, газировки и блюд с высоким содержанием клетчатки.
- За день до исследования выпить препараты, снижающие газообразование в кишечнике, чтобы исключить метеоризм.
- Накануне обследования не курить и не употреблять алкоголь.
- Последний прием пищи должен быть не позднее, чем за 5 часов до МРТ.
- Если сканирование будет проходить ребенок или человек с высокой нервной возбудимостью, то накануне необходимо принять успокоительные препараты.
Применение ультразвукового исследования и компьютерной томографии в диагностике опухоли Клацкина
УЗИ сканер HS60
Профессиональные диагностические инструменты.
Оценка эластичности тканей, расширенные возможности 3D/4D/5D сканирования, классификатор BI-RADS, опции для экспертных кардиологических исследований.
Введение
Опухоль Клацкина — внепеченочная холангиокарцинома, холангиокарцинома проксимальных желчных протоков. Составляет около 10-20 % от всех новообразований протоков печени, 70-80 % наблюдений рака желчных протоков и около 15 % от всех злокачественных опухолей печени. В литературе встречается также под названием «воротная холангиокарцинома», «гилюсная опухоль», «рак ворот печени» [ 2-5, 7, 8].
Впервые первичная злокачественная опухоль желчных протоков была описана Durand-Fardel в 1840 г. Термин «опухоль Клацкина» (Klatskin tumour) появился позже, когда Джеральд Клацкин в 1965 году сообщил об опухоли (холангиокарциноме), исходящей из области бифуркации общего печеночного протока.
Рак желчных протоков составляет около 2% от всех злокачественных опухолей и, таким образом, является пятой по распространенности злокачественной опухолью желудочно-кишечного тракта [1-3, 5, 6, 9].
Холангиокарциномы — редко встречающиеся опухоли. В последние годы наблюдается увеличение заболеваемости: 3-4 новых случая на 100 000 человек. Наиболее часто встречается у мужчин старше 50 лет. Карциномы растут довольно медленно, не проявляя себя выраженно клинически. Поэтому около половины всех пациентов на момент постановки диагноза имеют региональные метастазы в лимфатические узлы, и, таким образом, лечение начинается на запущенных стадиях. Ранее центральная холангиокарцинома считалась неоперабельной опухолью, проводилось только паллиативное лечение. И лишь в течение последних трех десятилетий инвазивные хирургические методы удаления опухоли пришли на смену чисто паллиативному подходу, как потенциально радикальному лечению. Однако даже сегодня излечение достигается примерно у 30% всех пациентов. Несмотря на значительный прогресс в хирургическом лечении холангиокарциномы ворот печени, прогноз заболевания остается неудовлетворительным [2, 4, 6-9].
Опухоли развилки желчных протоков представляют определенные трудности для хирургов, что связано прежде всего со сложностью выполнения операции, а также тяжестью состояния данной категории больных. У таких больных выполнение любых хирургических вмешательств имеет высокий операционно-анестезиологический риск. Даже после радикальной резекции опухоли выживаемость в течение 5 лет составляет всего от 23 до 46%, и лишь от 9 до 34%, если опухоль была обнаружена микроскопически в области края резекции [1, 3, 5, 7-9].
Для лучшего понимания расположения опухоли ниже приводим схему билиарного древа (рис. 1).
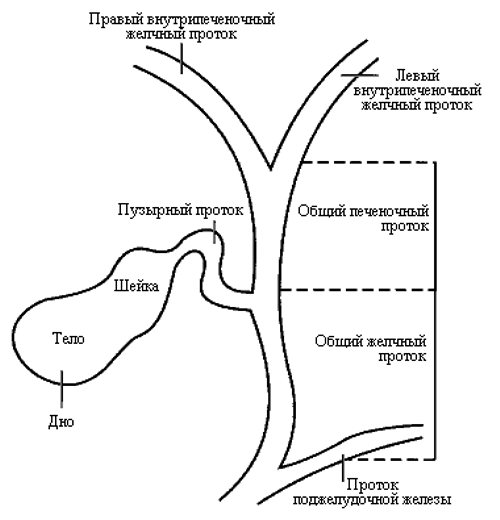
Рис. 1.
Схема билиарного древа.
Эта опухоль развивается в верхних отделах желчных путей, в области их разделения между правой и левой долями печени. Желчные протоки, находящиеся внутри печени, подразделяют на правый и левый протоки. Опухоль может развиваться как в одном из них, так и в обоих этих протоках, в области, где они выходят из печени. Согласно классификации Bismuth-Corlette [9], различают опухоли, которые не достигают бифуркации желчных протоков (тип I), и опухоли, которые распространяются на бифуркацию (тип II). III тип опухоли прорастает бифуркацию и распространяется на правый (тип III а) или левый (тип III b) желчный проток. Тип IV опухоли Клацкина распространяется от бифуркации на левый или правый желчные протоки и является мультитцентрической опухолью (рис. 2). Желчные протоки расположены рядом с кровеносными сосудами печени, поэтому часто в процессе бывают задействованы и они.
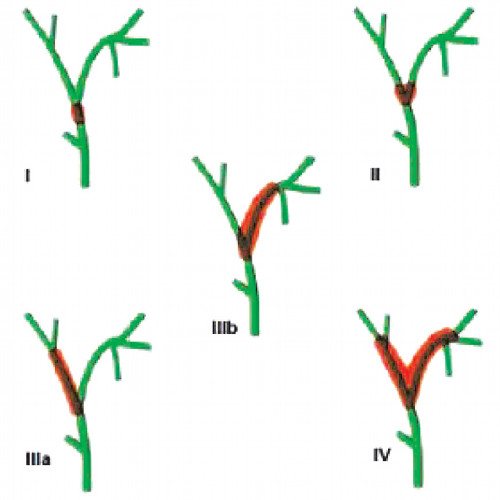
Рис. 2.
Классификация опухоли Клацкина по Bismuth-Corlette.
Различают опухоли, которые не достигают бифуркации желчных протоков (тип I), и опухоли, которые распространяются на бифуркацию (тип II). III тип опухоли прорастает бифуркацию и распространяется на правый (тип IIIа) или левый (тип IIIb) желчный проток. Тип IV опухоли Клацкина распространяется от бифуркации на левый или правый желчный проток и является мультицентрической опухолью.
В клинической картине имеют место все признаки механической желтухи.
Ультразвуковое исследование (УЗИ) и компьютерная томография (КТ).
При УЗИ визуализация самой опухоли крайне затруднена. Однако выявляют ее косвенные признаки: наличие билиарной гипертензии (высокого блока).
Точность КТ составляет 85-88 %, а определение обструкции — до 98,1%. УЗИ и КТ с выполнением пункционной биопсии повышает точность диагностики до 94-96 %.
На нативных КТ-томограммах холангиокарцинома выглядит как гиподенсное объемное образование с единичными кальцификатами в нем. Определяется также расширение внутрипеченочных желчных протоков проксимальнее места расположения опухоли. После болюсного введения контрастного вещества может возникать слабое периферическое «усиление» опухоли и отсутствие накопления контраста в центральной ее части даже в поздней фазе. По другим данным, после контрастирования в раннюю артериальную фазу холангиокарцинома быстро и неравномерно по всей площади накапливает контрастное вещество. Характерна для холангиокарциномы задержка опухолью контраста в отстроченную фазу (гиперденсность), что затрудняет ее дифференциальную диагностику с гемангиомой.
Оптимальным методом исследования при опухоли Клацкина можно считать магнитно-резонансную томографию, которая позволяет не только определить четкую локализацию опухоли, но и детально визуализировать строение сосудов печени.
При МРТ наиболее иформативны Т2-взвешенные изображения: на них опухоль дает относительно высокий по интенсивности сигнал, особенно по своей периферии; участки низкого сигнала в центральной части опухоли, по- видимому, соответствуют рубцовой зоне. Из-за низкой васкуляризации холангиокарцином динамическая контрастная МР-томография оказывается не очень эффективной. В ранней, артериальной фазе контрастирования, как и при КТ, происходит невыраженное периферическое контрастирование опухоли, которое в более поздней, паренхиматозной, фазе сменяется появлением гипоинтенсивного ободка.
В качестве иллюстрации приводим собственные клинические наблюдения
Клиническое наблюдение 1
Больная С., 63 года, поступила в стационар с жалобами на пожелтение кожных покровов. Считает себя больной с февраля 2013 г., когда стала отмечать боли в эпигастрии. При появлении желтухи, была госпитализирована в наш стационар, где при биохимическом анализе крови были выявлены: билирубин 233 мкмоль/л, билирубин прямой 140,8 мкмоль/л, билирубин непрямой 92,2 мкмоль/л, АСТ 181 Е/л, АЛТ 101, амилаза 25 Е/л.
При УЗИ органов брюшной полости: печень увеличена в размерах, контуры ровные, эхогенность повышена, расширены внутрипеченочные протоки, долевые до 7 мм. Воротная вена 12 мм. Желчный пузырь размером 110х38 мм, стенка имеет двойной контур, полностью заполнен густой желчью, в проекции шейки неподвижный конкремент до 14 мм. ОЖП 6 мм. В 6-м сегменте печени, вплотную примыкая к стенке желчного пузыря, выходя на контур печени, визуализируется жидкостное образование до 4 см в диаметре с множественными перегородками. Поджелудочная железа нормального размера, контуры ровные, структура неоднородная, повышенной эхогенности, проток 1 мм. Селезенка нормального размера, структурно не изменена. Селезеночная вена 7 мм. Заключение: УЗ-признаки билиарной гипертензии — высокий блок на уровне ворот печени. Конкремент желчного пузыря (вклинение конкремента в шейку желчного пузыря). УЗ-признаки острого холецистита. Паравезикальный абсцесс? (рис. 3).
Рис. 3.
Эхографическая картина больной С.
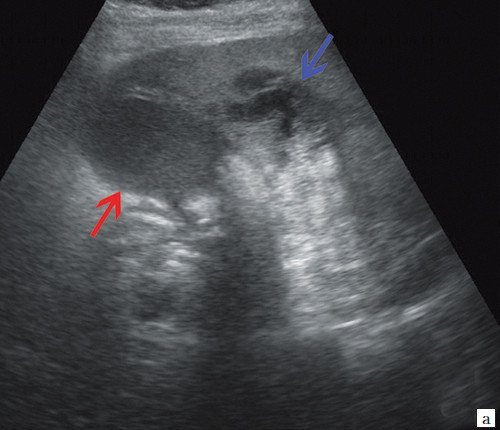
a)
Желчный пузырь с двойным контуром (красная стрелка) и паравезикальное жидкостное образование (синяя стрелка).
b)
Увеличенный желчный пузырь, заполненный густой желчью (красные стрелки), неподвижный конкремент в шейке желчного пузыря (зеленая стрелка), расширенные внутрипеченочные протоки (синяя стрелка).
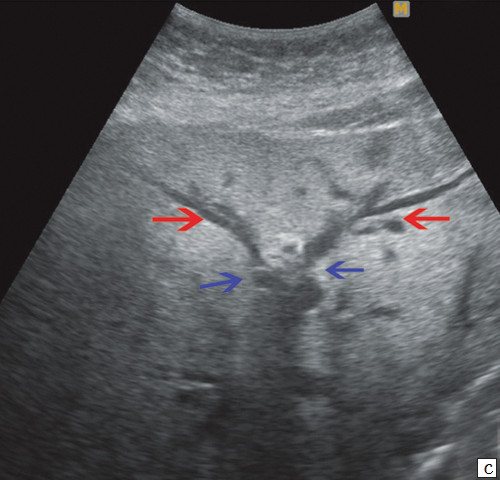
c)
Прерывание визуализации протоков в области слияния долевых протоков печени (синие стрелки), долевые протоки (красные стрелки).
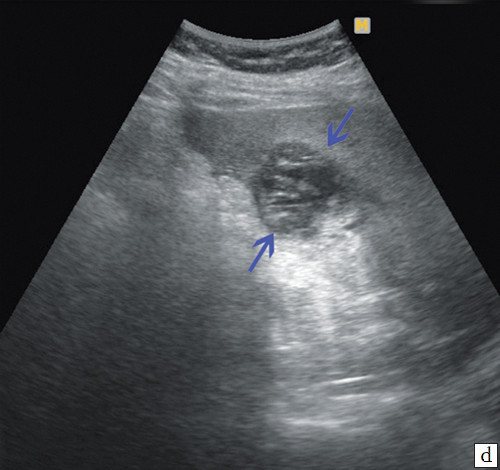
d)
Паравезикальные образования жидкостного характера, с большим количеством перегородок внутри и густой жидкостью (синие стрелки).
По заключению МРТ определяется грубое расширение протоков правой и левой долей печени с их обрывом в проекции слияния (ворота печени). ОЖП выглядит обычно, дефектов наполнения не найдено, диаметр 6 мм. В желчном пузыре большое количество мелких округлых камней, содержимое с пониженным процентом жидкости. Вирсунгов проток 3 мм, не деформирован, контуры ровные. Заключение: опухоль ворот печени с раздельным блоком (рис. 4).
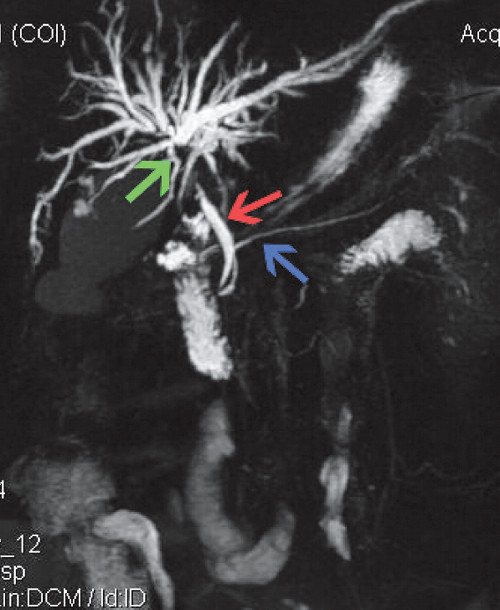
Рис. 4.
МРТ при опухоли Клацкина. ОЖП (красная стрелка), общий панкреатический проток (синяя стрелка), внутрипеченочные протоки в области бифуркации (зеленая стрелка) — обрыв в проекции слияния.
С лечебной и диагностической целью наложена чрескожная чреспеченочная холецистостома, проведены диагностическая пункция паравезикального абсцесса и фистулография.
Под местной анастезией 25% раствором новокаина 60,0 мл в полость желчного пузыря установлен дренаж Pigteil 9 Fr и фиксирован к коже двумя швами. Удалено около 130 мл мутной жидкости грязно-серого цвета. Полость промыта водным раствором хлоргексидина.
Из отдельного доступа проведена пункция паравезикального образования, получено около 7 мл мутной желчи.
Фистулография. Через дренажную трубку введен водорастворимый контраст, контрастирован желчный пузырь размером 60х30 мм. Остальные отделы не контрастируются (рис. 5).
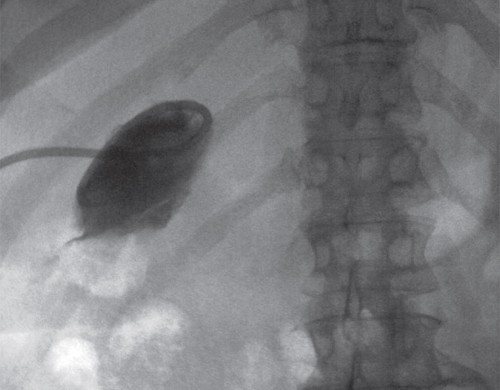
Рис. 5.
Фистулография больной С. Опухоль ворот печени. После чрескожной чреспеченочной холецистостомы. Дренаж в полости желчного пузыря.
Чрескожная чреспеченочная холангиостомия. Проведение пункции правого сегментарного протока невозможно из за технических трудностей. Под местной анастезией 0,25 % раствора новокаина проведена пункция сегментарного потока левой доли печени. Холангиография (рис. 9) — контрастированы протоки левой доли, контрастирования протоков правой доли нет (блок на уровне начального отдела левого долевого протока). По проводнику установлен прямой дренаж 9 Fr. При введении контраста — контрастирование протоков левой доли печени. Дренаж фиксирован к коже (рис. 6).
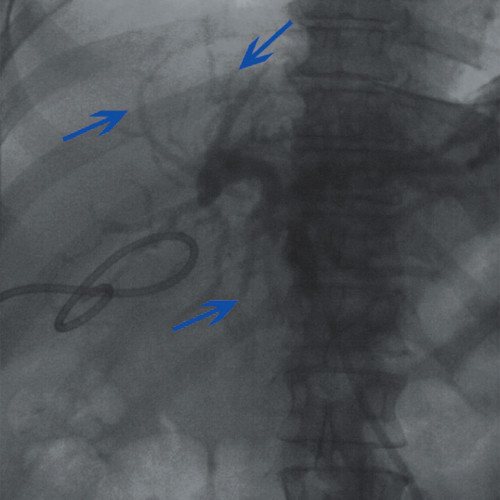
Рис. 6.
Холангиография больной С. Опухоль ворот печени. Контрастирование протоков левой доли печени (синие стрелки).
УЗИ после установки холангиостомы. В динамике свободной жидкости в брюшной полости и поддиафрагмальном пространстве слева нет. Степень расширения протоков в левой доле уменьшилась.
Окончательный диагноз. Опухоль ворот печени T4NXMX с раздельным блоком (опухоль Клацкина). Механическая желтуха. ЖКБ острый калькулезный холецистит. Паравезикальный абсцесс. Подпеченочный инфильтрат.
Выполнить биопсию малоинвазивно невозможно в связи с недоступностью. Выполнить лапаротомию невозможно в связи с выраженным нарушением гемостаза. Пациента выписана на амбулаторное долечивание.
Клиническое наблюдение 2
Пациент М., 36 лет, поступил с жалобами на пожелтение кожных покровов без болей, похудание.
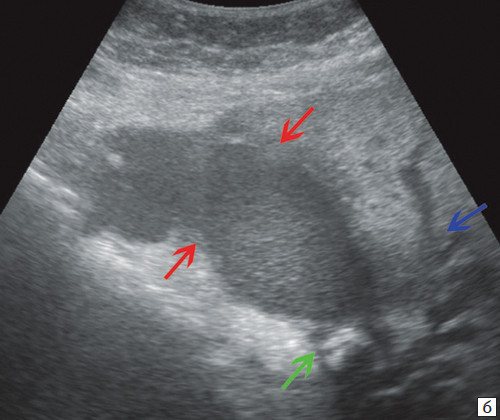
При проведении УЗИ брюшной полости выявлено: желчный пузырь спавшийся, не содержит желчи. ОЖП 6 мм. ПЖ — диффузно неоднородна, повышенной эхогенности, проток 1 мм. Определяются признаки внутрипеченочной гипертензии, правый долевой до 17 мм, левый долевой не визуализируется, левый сегментарный до 10 мм. В проекции ворот печени визуализируется гипоэхогенное образование 28х26 мм с неровными нечеткими контурами. Визуализируются увеличенные группы внутри брюшных лимфоузлов. Заключение: УЗИ картина высокого печеночного блока: опухоль Клацкина (рис. 7).
Рис. 7.
Эхографическая картина больного М.
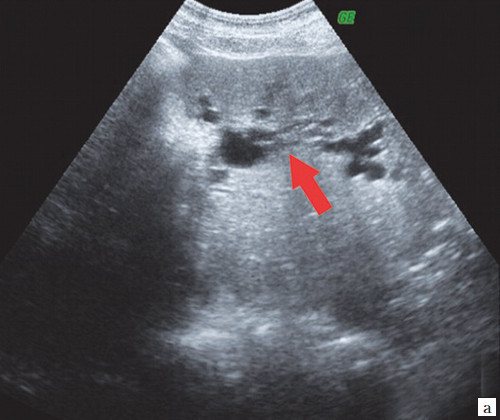
a)
Расширение внутрипеченочных протоков (стрелка).
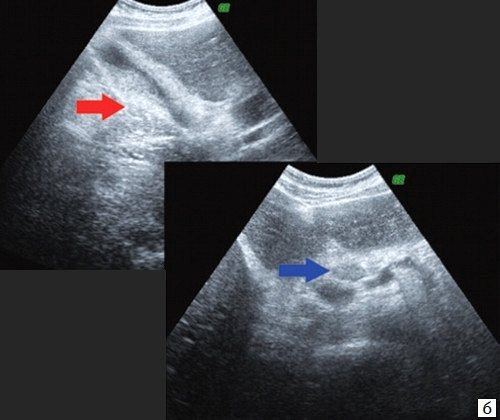
b)
Спавшийся желчный пузырь (красная стрелка), парапортальный лимфоузел (синяя стрелка).
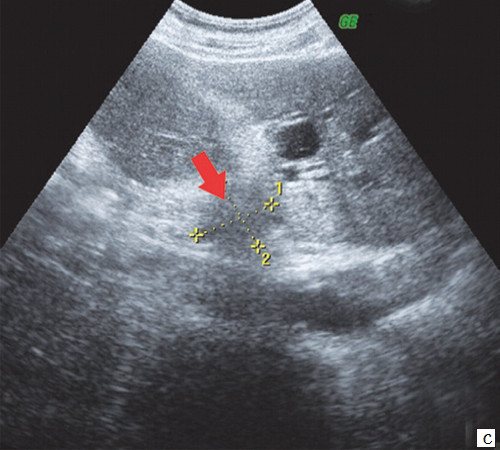
c)
Гипоэхогенное образование 28 х 26 мм с неровными нечеткими контурами в воротах печени (стрелка).
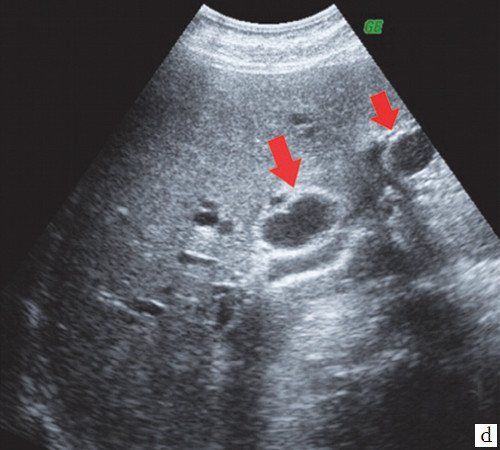
d)
Расширение правого долевого и левого сегментарного протоков (стрелки).
При проведении КТ брюшной полости на границе правой и левой долей печени, с распространением в ворота печени неправильной формы (инфильтративного типа) образование размером 25х37х59 мм, неравномерно средней интенсивности, накапливает контраст (КТ тумор) на его уровне не визуализируется левый долевой проток и обрывается правый долевой проток (диаметр правого долевого до 22 мм). Внутрипеченочные желчные протоки обеих долей грубо расширены. ОЖП не расширен. Лимфоузлы ворот печени до 16 мм. Желчный пузырь спавшийся. Левая ветвь воротной вены сдавлена опухолевым инфильтратом. Селезенка обычной формы, не увеличена, структура и плотность паренхимы не изменена. ПЖ диффузно неоднородна, контуры ровные, четкие (рис. 8).
Рис. 8.
КТ брюшной полости больного М.
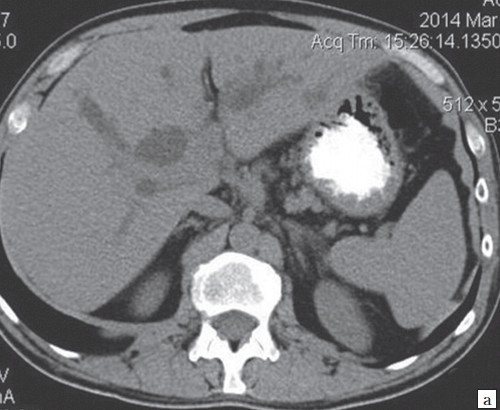
a)
Нативная фаза.
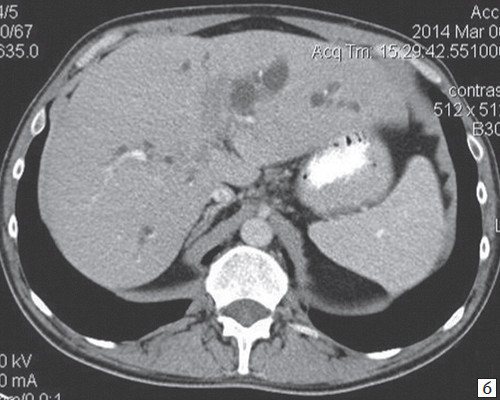
b)
Артериальная фаза.
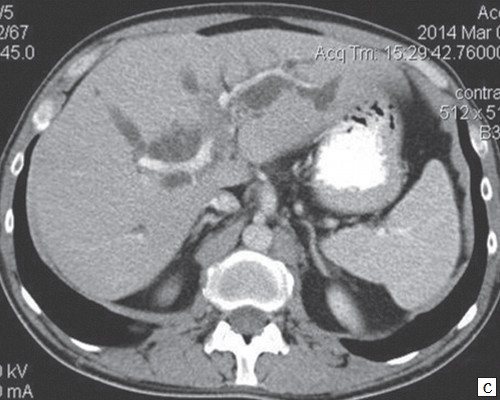
c)
Артериальная фаза.
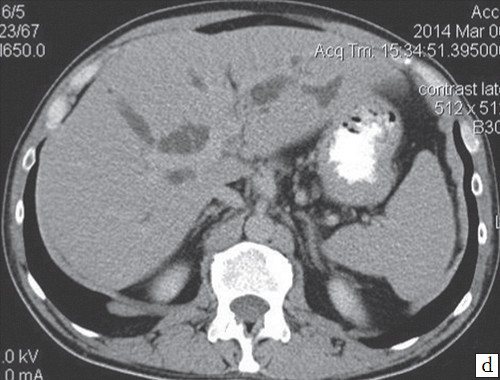
d)
Выделительная фаза.
Под УЗ-контролем проведено паллиативное вмешательство: чреспеченочно установлены два дренажа в правый и левый долевые протоки. Пациент выписан.
Выводы
Таким образом, современные диагностические возможности с использованием УЗИ, КТ и МРТ позволяют четко установить локализацию опухолевого процесса в желчных протоках и определить объем предстоящего вмешательства.
Литература
- Бойко В.В., Малоштан А.В. Клинико-анатомическое обоснование радикальных операций при раке внепеченочных желчных путей // Харьковская хирургическая школа — 2008. — N 4(31). — С. 105-113.
- Бурякина С.А., Кармазановский Г.Г. Опухоль Клацкина: современные аспекты дифференциальной диагностики // Анналы хирургической гепатоло- гии. — 2012. — Т. 17. — N 1. — С. 100-109.
- Козлов А.В., Таразов П.Г., Гранов Д.А. Методы интервенционной радиологии у больных раком печени и желчных протоков, осложненных механической желтухой // Анналы хирургической гепатоло- гии. — 2004. — Т. 9. — N 1. — С. 10-19.
- Назыров Ф.Г., Икрамов А.И., Акрабов М.М. Диагностика и тактика хирургического лечения больных опухолями проксимальных отделов внепеченочных желчных протоков // Хирургия. — 2010. — N 6. — С. 36-39.
- Седов А.П., Парфенов И.П., Мишустин А.М. Опухоль Клацкина: проблемы диагностики и лечения // Анналы хирургической гепатологии. — 2006. — Т. 11 — N 3. — С. 11-16.
- Ercolani G., Grazi G.L., Ravaioli M. Results of surgical treatment for hilar cholangiocarcinoma: a singlecenter experience // HPB. — 2004. — Vol. 6, N 1. — P. 26.
- Harmeet M. Cholangiocarcinoma: modern advances in understanding a deadly old disease // M. Harmeet, J. Gregory // J. Hepatol. — 2006. — Vol. 45, N 6. — Р. 856867.
- Kawasaki S., Imamura H., Kobayashi A. Results of surgical resection for patients with hilar bile duct can-cer // Ann. Surg. — 2003. — Vol. 238, N 1. — P. 8492.
- Yalcin S. Diagnosis and management of cholan-giocarcinomas: a comprehensive review // Hepatogastroenterology. — 2004. — Vol. 51, N 55. — P. 4350.
УЗИ сканер HS60
Профессиональные диагностические инструменты.
Оценка эластичности тканей, расширенные возможности 3D/4D/5D сканирования, классификатор BI-RADS, опции для экспертных кардиологических исследований.