В современном мире информация о здоровье, пожалуй, занимает одно из первых мест среди сведений, которые интересуют людей больше, чем все остальное. А информация о ведении беременности является наиболее востребованной, поскольку сегодня женщины прекрасно понимают: от того, как пройдут эти девять месяцев, часто зависит не только здоровье, но и жизнь будущего человека. Поэтому радости от предстоящей встречи с ребенком всегда сопутствует переживание по поводу состояния его здоровья. Но если раньше эти переживания могли длиться все девять месяцев, то сегодня существует второй скрининг при беременности, который помогает с определенной степенью достоверности понять — как растет малыш в утробе и как происходит его развитие.
Попробуем досконально разобраться: кому следует пройти 2 скрининг при беременности, какие процедуры врач может назначить во втором триместре, что именно покажут результаты исследований и какой путь выбрать при получении негативных результатов анализов.
На каком сроке проводят 2 скрининг при беременности
Возможность проведения скрининга с целью обнаружения возможных проблем развития у будущего ребенка появилась не так давно — его начали проводить будущим мамам только в 2000 году. Обычно первый скрининг делают на 10-13 неделе беременности: это исследование помогает выявить риски, связанные с присутствием хромосомных аномалий у плода. Второе обследование, как правило, проводится на 16-20 неделе беременности, однако врачи стремятся назначить такой скрининг до наступления 19-й недели, поскольку диагностика на таком сроке покажет более достоверные результаты, чем в более позднее время. Скрининг может быть полным или не полным, включая в себя, к примеру, только ультразвуковое исследование (УЗИ): в таком случае его могут назначить и позже, на 19-22 неделе беременности.
Зачем проводится 2 скрининг при беременности? Главная задача исследования — либо дать опровержение результатов первого скрининга (как правило, негативных), либо подтвердить их. Полученные показатели подвергаются доскональному анализу, после чего их сравнивают со значениями, принимаемыми за норму. При сравнении становится очевидно, как развивается и растет плод.
Насколько достоверными являются результаты исследования
Беременным женщинам следует воздержаться от самостоятельной расшифровки результатов скрининга. Каждый из полученных показателей оценивается врачами не в отдельности, а только в совокупности с прочими параметрами.
Важно! Расчет рисков проводится на основании результатов анализа крови на биохимические маркеры и данных первого УЗИ, проведенного на сроке 11-13 недель.
Изначально данные исследований интерпретируются врачом акушером-гинекологом, который ведет беременность. В случае выявления несоответствий женщине направляется к врачу-генетику, который совместно с акушером-гинекологом определяет дальнейшую тактику обследования.

В каких случаях необходим скрининг во втором триместре беременности
- если оба родителя достигли возраста 35+;
- когда в роду имеются наследственные генетические заболевания;
- если беременная переболела на ранних сроках вирусной инфекцией: некоторые казалось бы «безобидные» заболевания могут негативно отразиться на здоровье будущего ребенка;
- если в анамнезе женщины уже встречались случаи, связанные с замершей беременностью, выкидышем, мертворождениями;
- когда беременная применяла препараты, обладающие тератогенным действием;
- если у будущих матери или отца существует алкогольная или наркотическая зависимость;
- если у детей, рожденных от прежних беременностей, были обнаружены хромосомные аномалии;
- если у будущей матери обнаружены хронические или аутоиммунные заболевания, способные повлиять на развитие будущего ребенка и его рост;
- в случаях выявления злокачественных новообразований у женщины, которая находится уже на третьем месяце или более позднем сроке беременности;
- когда кто-то из родителей будущего ребенка незадолго до срока зачатия или в этот период трудился на производстве, где присутствует радиационное облучение или имеющем статус «вредного».
Второй скрининг при беременности позволяет увидеть те проблемы и патологии, которые нельзя было обнаружить на ранних сроках. Кроме того, скрининг помогает определить предполагаемые риски опасных состояний, которые могут развиться в недалеком будущем, а также увидеть отклонения в функционировании основных систем организма плода. И хотя исследования, проводимые на первом скрининге, врачи считают более информативными, важность второго скрининга нельзя недооценивать. Ведь многие беременные с нетерпением ждут подтверждения или опровержения информации, полученной ранее.
Нормы 2-го скрининга
Для определения возможных патологий, состояния плаценты и формирования плода, угрозы беременности, полученные на 2-м скрининге результаты сравниваются со стандартными значениями по таблицам. Вес высчитывается по определенным формулам. Однако значения не всегда точны, это зависит от аппарата, позы малыша в утробе и квалификации врача.
Обычно к 20-й неделе внутренние органы уже успевают полностью сформироваться, и малыш весит примерно 300 г. Для сравнения – на 16-й нед. – 100 г. Через 7 дней добавляется 40 г, потом с таким же интервалом два раза по 50 г и 60 г. Длина тела на 16-й нед. приблизительно равна 11,6 см. В течение каждого 7-ми дневного периода увеличивается приблизительно на сантиметр, и к концу 20-й нед. становится 16,4.
Таблица окружностей животика и головы
| Срок в неделях | Окружность – минимум/максимум (в мм) | |
| Живота | Головы | |
| 16-17 | 88-131 | 112-149 |
| 18-19 | 104-154 | 131-174 |
| 20 | от 124 до 164 | от 154 до 186 |
Таблица БПР (бипариетальных) и ЛЗР (лобных и затылочных) размеров головки
| Срок (в неделях) | Показатели – минимум/максимум (в мм) | |
| БПР | ЛЗР | |
| 16 | от 31 до 37 | от 41 до 49 |
| 17 | от 34 до 42 | от 46 до 54 |
| 18 | от 37 до 47 | от 49 до 59 |
| 19 | от 41 до 49 | от 53 до 63 |
| 20 | от 43 до 53 | от 56 до 68 |
Длина костей – бедер, голени, плечей и предплечий
| Срок в неделях | Длина – минимум/максимум (в мм) | |||
| Бедер | Голени | Плечевой | Предплечий | |
| 16 | от 17 до 23 | 15-21 | от 15 до 21 | 12-18 |
| 17 | от 20 до 28 | 17-25 | от 17 до 25 | 15-21 |
| 18 | от 23 до 31 | 20-28 | от 20 до 28 | 17-23 |
| 19 | от 26 до 34 | 23-31 | от 23 до 31 | 20-26 |
| 20 | от 29 до 37 | 26-34 | от 26 до 34 | 22-29 |
АИ (иначе индекс амниотической жидкости) – очень важный показатель, получаемый с помощью измерений расстояния (в 3-х точках) от маточных стенок до формирующегося плода. Значения могут колебаться в норме 70-300 мм, а любые отклонения от этих цифр угрожают ребенку и требуют срочного врачебного вмешательства. Индекс амниотической жидкости (неделя – минимальное и максимальное значение):
- 16 – от 73 до 201;
- 17 – от 77 до 211;
- 18 – от 80 до 220;
- 19 – от 83 до 225;
- 20 – от 86 до 230.
Нормы ультразвукового обследования на первом и втором скрининге одинаковы, а в биохимии крови появляются три новых важных показателя. Если кровь проверяется еще и на ингибин А, то тест называется четверным. Уровень ХГЧ сначала сильно увеличивается, но после 7-8 недели начинает также активно снижаться. Эстриол (ЕЗ) – гормон, отвечающий за развитие плаценты.
В норме, сразу в начале ее формирования наблюдается активный рост вещества. Критическое снижение уровня гормона – от 40 процентов от принятых значений. АФП (альфа-фетопротеин) – белок, который вырабатывается у плода в ЖКТ и печени с 5-1 недели существования. Уровень вещества начинает активно увеличиваться с 10-й нед. Нормы в разных периодах указаны в таблице.
| Срок в неделях | ХГЧ | Срок в неделях | ЕЗ в нмоль/л | АФП в МЕ/ме | |
| 1-2 | 150 | 16 | от 4,9 до 22,75 | 34,4 | |
| 6-7 | 50000-20000 | 17 | от 5,25 до 23,1 | 39 | |
| 11-12 | 20000-90000 | 18 | от 5,6 до 29,75 | 44,2 | |
| 13-14 | 15000-60000 | 19 | от 6,65 до 38,5 | 50,2 | |
| 15-25 | 10000-35000 | 20 | от 7,35 до 45,5 | 57 |
Расшифровка 2-го скрининга без указанных параметров невозможна. Также учитываются и результаты первого УЗИ. Это помогает выявить генные заболевания, степень риска которых рассчитывается по коэффициенту МоМ. В нем учитывается возраст, вес, патологии, которыми переболела беременная. Все это в итоге приводится к цифровому значению пределов:
- низкая – 0,5;
- оптимальная – 1;
- верхняя – 2,5.
На основе этих значений рассчитывается возможности появления отклонений у плода. Если это 1:380, то показатель относится к норме, Однако если вторая цифра начала снижаться, то так же уменьшаются и шансы на рождение здорового ребенка.
Когда выявлен высокий риск 1:250 (360), то женщина направляется на консультацию к генетику. Если значение достигло предельного уровня 1:100, то требуются дополнительные методы диагностики для подтверждения или опровержения возможных аномалий.
Если пуповина крепится к середине плаценты и передней стенки брюшины, то это относится к норме. Аномальное – оболочечное, краевое либо расщепленное, приводящее к гипоксии плода, проблемным родам, гибели малыша.
Плацента чаще крепится сзади матки, что является наилучшим расположением из-за полноценного кровоснабжения. Также оно хорошее и у маточного дна. Когда плацента прикрепляется к передней стенке матки, то это не относится к нарушению, но создает определенные риски – сильному растяжению, отслойке вследствие активного движения плода, предлежанию.
Край соединяющего мать и дитя канала должен располагаться выше зева минимум на 6 см. Месторасположение плаценты считается аномальным при ее нахождении внизу матки либо в зеве, закрывая выход. Толщина соединяющего канала измеряется после 20 недели гестации, до этого проверяется только однородность структуры (в идеале она цельная, без включений).
Нормальная пуповина имеет две артерии и вену. Нарушение – отсутствие хотя бы одного сосуда. Однако беременность считается нормальной, если отсутствующую артерию действующая заменяет на все 100 процентов. При этом все показатели в норме и дефектов не наблюдается.
Длина маточной шейки в норме – не меньше 3 см. При укорочении или удлинении накладываются швы либо устанавливается пессария. Это позволяет довести беременность до конца и сохранить здорового ребенка.
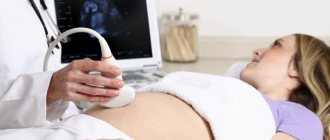
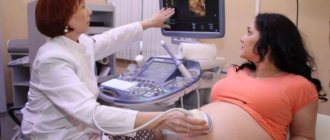
Что покажет ультразвуковое исследование во втором триместре
Малыш в утробе матери настолько быстро развивается, что к моменту проведения скрининга второго триместра вы обратите внимание на то, как очевидно изменился внешний вид ребенка и его физические параметры. Все это позволит увидеть ультразвуковое исследование: благодаря ему, врач оценит соответствие нормативам физических данных плода, посмотрит, существуют ли какие-либо признаки патологических состояний. Также во время проведения УЗИ доктор оценит состояние плаценты и матки, а если возникнет необходимость уточнить данные по состоянию кровеносно-сосудистой системы, будет проведено ультразвуковое исследование с допплером.
Во время проведения УЗИ на втором скрининге при беременности:
- врач оценит строение головы и лицевых контуров плода: особое внимание будет уделено размеру и строению носовых костей, отсутствию (или наличию) расщелины между носовой и ротовой полостями, процессу формирования глазных яблок;
- доктор досконально определит размеры плода, рассмотрит — нормальным ли является количество пальцев на ногах и руках;
- также специалист определит, насколько зрелыми являются легкие у плода и соответствует ли их развитие акушерскому сроку беременности;
- будут заметны проблемы состояния и формирования сердца и развития спинного и головного мозга;
- многие внутренние органы к моменту проведения второго скрининга уже должны быть сформированы, поэтому на ультразвуковом исследовании хорошо заметно их расположение, строение и состояние;
- также доктор отметит, в каком объеме вод приходится развиваться плоду, какой тонус имеет матка в данный момент, в каком состоянии находятся придатки женщины;
- важным является толщина стенок и уровень зрелости плаценты;
- врач обратит внимание на организацию кровотока в сосудах матки, а также на функционирование пуповинных артерий и среднего сосуда головного мозга ребенка;
Чтобы определить, насколько работоспособны сосуды матки, врач будет проводить отдельные обследования левой и правой артерий, поскольку при обследовании только с одной стороны результаты, как правило, бывают ложными. Чем это объяснить? Дело в том, что при возникновении состояния гестоза (позднего токсикоза) нарушение кровотока происходит лишь в одной артерии матки. Это состояние считается одной из опасных патологий, довольно часто приводящей к преждевременным родам или даже гибели новорожденного.
Если плод удачно расположен в матке, то на втором скрининге при беременности вы уже узнаете пол будущего ребенка, ведь в этот период первичные половые признаки уже будут очевидны.
Специальных приготовлений и процедур второе УЗИ не требует. Однако за день про проведения процедуры постарайтесь не употреблять продукты, содержащие потенциальные аллергены — шоколад, какао, морепродукты, цитрусы, жареные и жирные блюда.
Также следует помнить, что условием проведения УЗИ является незаполненныый мочевой пузырь. Чтобы получить качественные результаты этого обследования, вполне достаточно обильного количества околоплодных вод, находящихся в матке.
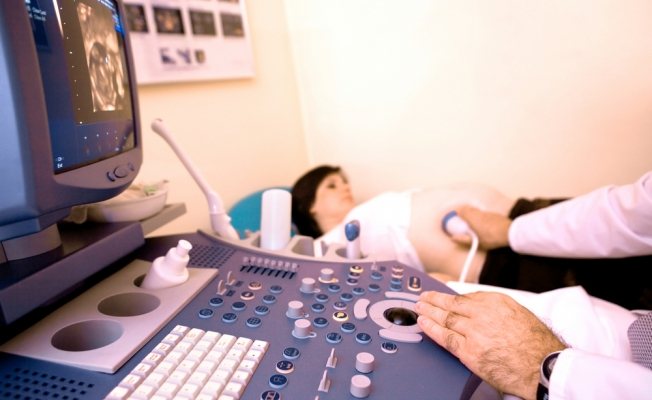
Когда и зачем проводится УЗИ 2 триместра
Многие мамы задаются вопросом: когда делать второе плановое УЗИ? Мол, кому-то врач назначает исследование в 19 недель, а кому-то в 20. Действительно, сроки в каждом индивидуальном случае могут разниться. На какой неделе отправят женщину на ультразвуковое исследование, зависит от состояния здоровья мамы и параметров развития плода, выявленных во время первого УЗ-скрининга.
Минздрав России установил достаточно нечеткие рамки относительно того, на каком сроке беременности делают второе УЗИ. Согласно приказу ведомства, его делают в период с 18 по 21 неделю.
Показатели нормального УЗИ
УЗИ на втором скрининге при беременности выполняют трансабдоминально, то есть поверхностным способом. Эта методика позволяет увидеть не только состояние плода, но и оценить внутренние органы беременной — возможное наличие опухолей (при условии, что они имеют не маленькие размеры), оценить общую картину состояния органов малого таза. Методика не требует специальной подготовки, абсолютно безвредна для организма матери и будущего ребенка, а также безболезненна. Доктор нанесет на живот специальный гель, который даст возможность ультразвуковому сигналу дать более четкое изображение. Чтобы его получить и рассмотреть необходимый орган плода или матери, врач водит по коже датчиком.
Все необходимые оценки и измерения делают, исходя из данных на картинке монитора. Также, глядя на общее «видео», врач визуально оценивает состояние и внешний вид ребенка. Чтобы дать оценку маточным сосудам, врач УЗИ применит особый индекс резистентности: на сроке второго скрининга показателями нормы будут считаться 0,38-0,7 единицы. Однако для проведения такого исследования необходимо условие: ребенок должен пребывать в состоянии покоя и не делать быстрых перемещений. При этом измеряется и пульс малыша, показатели которого должны находиться в пределах 119-161 ударов в минуту.
Чтобы исключить на УЗИ какие-то патологические моменты, врач прежде всего обращает внимание на состояние средней артерии головного мозга — на этом участке не должно быть гипоксии. Обнаружить эту проблему может снизившийся показатель пульсационного индекса. Если диагностируется резкое повышение этого показателя, оно может означать мозговое кровоизлияние. Нормальные показатели пульсационного индекса в период второго скрининга находятся в пределах 1,35-2,32 единицы.
Как подготовиться ко второму скринингу?
Готовиться ко второму скринингу обычно не сложно, так как женщины уже имеют опыт прохождения первого обследования. Тяжело в моральном плане может быть только матерям, получившим во время скрининга первого триместра не обнадеживающие результаты. Унять тревогу и плохое предчувствие нелегко, но нужно постараться это сделать. Перед проведением второго обследования мочевой пузырь и кишечник можно не опорожнять, наполненность органов мочой и калом не влияет на результаты УЗИ. За сутки до скрининга следует исключить из меню продукты, способные вызвать аллергию: цитрусовые фрукты, шоколад. В день сдачи крови на анализ следует голодать, так как прием пищи может сделать ложными результаты лабораторного исследования.
Какие показатели учитывают в анализе крови
Первый из них — уровень хорионического гонадотропина человека (ХГЧ, он оценивается в мг/мл). ХГЧ является одним из основных анализов у беременных, не случайно его так и называют «исследование уровня гормона беременности». Хорионический гонадотропин человека представляет собой активный гормон, выработка которого начинается во время формирования эмбриона и затем продолжается в процессе всей беременности.
Второй важный показатель — уровень эстриола (оценивается в ммоль/л). Эстриол (Е3) иначе называют эстрогеном. Это малоактивный второстепенный женский половой гормон, который производится фолликулярным аппаратом яичников у женщин.
АПФ (ангиотензин-превращающий фермент, оценивается в МЕ/мл) — это особый фермент, который в малых дозах содержится в эпителиальной ткани почек, а в большом объеме — в легких человека и в сыворотке крови. Уровень АПФ важен, когда доктор устанавливает, насколько нормальным в организме женщины являются электролитный и водный обмены.
Иногда три этих общих показателя дополняют четвертым, устанавливая уровень еще одного гормона — ингибина А. Он производится в женских фолликулах и показывает, насколько достаточным является фолликулярный резерв женщины.
Какие данные в анализе крови дают повод для подозрений на патологию?
- при подозрении на синдром Дауна у плода уровень ХГЧ оказывается повышенным, при этом показатели других гормонов — пониженными;
- заподозрить синдром Эдвардаса следует, если все уровни гормонов снижаются;
- на некроз печени, дефект формирования нервной трубки или синдром Меккеля укажет повышенная концентрация ЕЗ и АФП, а ХГЧ будет сохранять нормальную концентрацию;
- если в зону нахождения плода попала инфекция или обнаружена недостаточность плаценты, то уровень свободного эстриола будет снижаться; такой же показатель можно заметить в результате приема беременной антибиотиков.
Серьезные отклонения от нормативных показателей в биохимическом анализе крови дают врачу повод провести процедуру амниоцентеза. Это прокол в брюшной стенке для забора небольшого количества околоплодной жидкости, которую затем отправляют для исследования в лаборатории. Такая диагностика является высоко достоверной (около 99%) и дает возможность сделать окончательный вывод о наличии или отсутствии патологии у плода.
Необходимо учесть, что биохимический анализ крови в период 2 скрининга при беременности проводится натощак. Важно при этом не испытывать стресса перед исследованием и находиться в спокойном расположении духа, а также не перегружаться физически и воздержаться от сексуальных контактов.
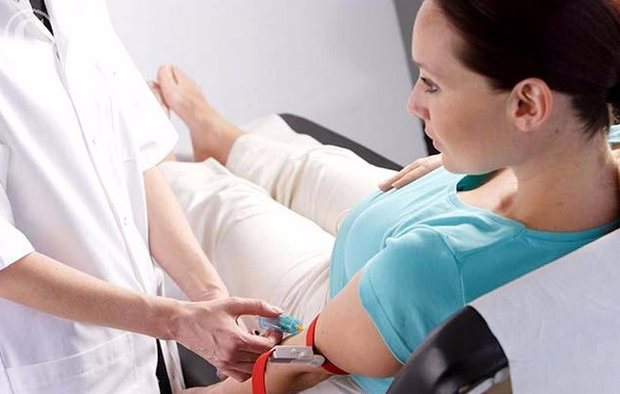
Что такое пренатальный скрининг?
Пренатальный (от лат. pre – «до» и natalis – «относящийся к рождению») – предродовой, внутриутробный, дородовой период развития ребенка, от момента зачатия до появления на свет.
Скрининг (от англ. screening – «отбор, сортировка») – это комплекс исследований, который проводят для того, чтобы выявить патологии и заболевания плода.
Таким образом, пренатальный скрининг – это комплекс исследований будущей матери и плода в дородовой период для обнаружения патологий развития плода и уточнения рисков беременности.
Всего проводится три скрининга, по одному в каждом триместре:
- 1-й скрининг – с 11-й до 14-й недели, проводится двойной скрининг-тест по анализу крови на выявление b-ХГЧ (хорионический гонадотропин человека) и РАРР-А (ассоциированный с беременностью плазменный протеин А) и ультразвуковое исследование для проведения замеров плода по нескольким параметрам.
- 2-й скрининг – с 16-й по 20-ю неделю, проводится тройной скрининг-тест по анализу крови на b-ХГЧ (хорионический гонадотропин человека), АПФ (альфа-фетопротеин) и свободный эстриол (иногда делают дополнительный анализ на ингибин А) и УЗИ, на котором также делаются замеры плода.
- 3-й скрининг – на 30-34-й неделе, и это только УЗИ, на котором делают замеры плода и определяют состояние матки и плаценты. По показаниям 3-го скрининга могут назначить кесарево сечение.
Негативные результаты второго скрининга при беременности
Несмотря на определенную достоверность второго скрининга, это исследования все же не являются точными на все 100%. Поэтому, даже если результаты УЗИ и биохимического анализа крови показали риски хромосомных аномалий у плода, есть надежда, что малыш родится вполне здоровым. Однако это будет скорее удачным стечением обстоятельств, чем исключением из правила. Поэтому, если генетик и гинеколог сообщают вам о высоких рисках патологий у плода, будьте готовы к любому исходу.
В каких случаях исследование может демонстрировать ложные результаты:
- если плод имеет достаточно большой размер;
- когда беременная вынашивает двойню или тройню;
- если срок зачатия был установлен неверно;
- когда семья использовала методы ЭКО;
- если будущая мать имеет слишком малую массу тела или напротив — страдает ожирением;
- когда женщина страдает диабетом.
Подготовка к анализу
Направление на обследование нужно взять у врача. Подготовка практически не отличается от первого скрининга:
- обследование проводится на голодный желудок, желательно в первой половине дня;
- все исследования должны быть проведены в один день и в одной клинике;
- за день-два не следует есть сладкое (особенно шоколад), жирное, морепродукты, мясо, жареное, острую пищу;
- избегать волнений и стрессов накануне обследования;
- перерыв между последним приемом пищи и анализом крови должен быть не менее 4 часов;
- перед скринингом лучше не пить много жидкости.
Результаты скрининга беременной после расшифровки сообщит врач.
Негативные результаты: что делать?
Период второго скрининга приходится на середину беременности, поэтому врачи уже не ведут речь о ее прерывании по медицинским показаниям. Иногда бывают случаи, когда патологию плода можно скорректировать медицинскими методами — в таком случае надежда есть, и врачи будут предлагать беременной выбор из возможных манипуляций и вмешательств. Если же негативные результаты второго скрининга показывают высокий риск развития аномалий (в соотношении 1:360) без надежды обратить процесс вспять, то женщине предлагают решиться на искусственные роды.
В любом случае принимать сложное решение о сохранении или прерывании беременности придется обоим родителям. Когда шанс на коррекцию патологии существует, то будущей маме во всех подробностях разъясняют: какие существуют современные методы исправления ситуации, насколько они рискованы, возможны ли осложнения в процессе вмешательства и каковы в целом шансы рождения здорового малыша.
Кому и для чего нужен второй скрининг?
2 скрининг УЗИ в нашей стране назначают каждой беременной женщине вне зависимости от наличия жалоб. Но особенно внимательно следует относиться к исследованию беременным из групп риска.Сюда относятся:
- первобеременные старше 35 лет;
- лица, состоящие в близкородственном браке;
- беременные с отягощенным акушерско-гинекологическим анамнезом;
- страдающие алкоголизмом и наркоманией родители.
Но и всем остальным будущим матерям следует относиться ко второму УЗИ-скринингу ответственно, чтобы не пропустить возникновение угрожающей беременности патологии на раннем этапе. Соответствие результата скрининга и нормы УЗИ позволит женщине чувствовать себя спокойно, понимая, что с ней и ребенком всё в порядке.
Сроки проведения
Оптимальным временем для проведения второго скрининга является период с по 20 неделю беременности. В это время врач имеет возможность установить наличие тех пороков или нарушений, которые невозможно было выявить при первом обследовании.
Многие специалисты рекомендуют проходить второе скрининговое обследование на 17 неделе, чтобы иметь возможность пройти дополнительное обследование или записаться на консультацию к генетику при обнаружении высокой степени вероятности развития каких-либо заболеваний у плода.
Как проходит обследование
Сначала беременная проходит ультразвуковую диагностику. Процедура полностью безболезненна и безвредна для плода. УЗИ на 2-м скрининге делается для соотношения установленных норм показателей измерения частей тела и органов плода с индивидуальными результатами обследования у беременных.
Женщину укладывают на кушетку. Предварительно стелется одноразовая пеленка. После беременная оголяет живот. Врач наносит специальный гель для УЗИ, который усиливает проникновение ультразвуковых волн. По завершении скрининга 2-го триместра женщина вытирает живот салфетками или одноразовой пеленкой.
После проведения обследования трансабдоминальным датчиком с ультразвуком беременная идет в лабораторию сдавать кровь. Когда исследования пройдены, остается ждать расшифровку результатов. Обычно женщину просят прийти за медицинским заключением через неделю.
К просмотру видеообзор специалиста: